ADA/EASD 2型糖尿病管理指南2015 发布
随着降糖药物种类越来越多,临床医生在药物的选择和使用方面存在着诸多问题。为此,2015年1月,美国糖尿病学会(American Diabetes Association,ADA)联合欧洲糖尿病研究学会(European Association For The Study Of Diabetes,EASD)再次召集了专家进行讨论,发布新版2型糖尿病高血糖尿病管理立场声明,该立场声明是对2009年和2012年版的更新,加入了最新的临床试验证据。新版立场声明发表在《Diabetes Care》杂志上。
一、血糖目标
1、血糖控制仍是2型糖尿病管理的重点,但应与全面的心血管风险降低方案同时进行,包括戒烟和调整其他的健康生活方式、控制血压、首选他汀的血脂管理以及某些情况进行抗血小板治疗等。
2、糖化血红蛋白(HbA1c)一般目标为7%,但应根据患者具体情况进行个体化处理。应权衡血糖控制的获益和潜在风险,考虑降糖药的不良反应(尤其是低血糖)、患者的年龄和健康状况,以及其他的担忧。
需要采取更严格血糖控制目标的情况:低血糖及其他药物不良反应风险较低、病程短、预期寿命长、无严重共患疾病、无血管并发症、治疗态度积极以及医疗资源充足等。反之,建议采取较宽松的控糖目标。
二、治疗药物选择
1.、钠-葡萄糖协同转运蛋白2(SGLT2)抑制剂——较2012年版此立场声明的最大变化
这类药物可使HbA1c降低0.5%~1.0%。在头对头的研究中,与大多数标准口服降糖药相比,SGLT2抑制剂表现出相似的降糖作用。值得一提的是,SGLT2抑制剂的降糖作用作用机制涉及抑制近端肾单位的SGLT2,从而减少葡萄糖重吸收和增加葡萄糖排泄高达80 g/d。由于该作用不依赖胰岛素,因此此类药物可应用于2型糖尿病的任何阶段,甚至是在胰岛素分泌功能已经严重衰退后。此外,SGLT2抑制剂的潜在益处还包括中度减重及稳定的降血压作用。它的使用还与降低血浆尿酸水平和蛋白尿相关,尽管随时间的推移这些变化对临床影响仍是未知。缺乏SGLT2抑制剂对微血管结局影响的数据。其对大血管的影响也是未知。心血管安全性实验正在进行当中。
在2015ADA/EASD立场声明中,SGLT2抑制剂推荐成为2型糖尿病二线药物治疗选择之一,用于在接受生活方式干预和最大剂量二甲双胍治疗3个月后血糖控制仍不满意的患者。但新声明仍强调生活方式干预是治疗方案中不可或缺的一部分,应与单药或联合用药治疗相结合。
2、噻唑烷二酮类(TZDs)
之前的观点一直认为TZDs尤其是吡格列酮与膀胱癌的发生有关。令人欣喜的是,越来越多的新证据减少了这种担忧。但此类药物易致体重增加和周围性水肿,并有增加心衰发生率、骨折发生的风险。
3、二肽基肽酶4(DPP-4)抑制剂
一项大规模研究表明,沙格列汀对整体心血管的风险或获益与安慰剂相比没有显著差异(尽管随访时间仅有2年多一点)。然而沙格列汀治疗组的患者因心衰住院的比例更高。多项其他研究正在进行之中。在研究结果出炉前,至少在心衰患者中应谨慎使用此类药物。
对于这类药物的担忧,与其他的基于肠促胰岛素的药物一样,例如胰高血糖素样肽-1(GLP-1)受体激动剂,就是胰腺炎及胰腺肿瘤的风险增加。为有胰腺炎病史的患者处方该药应当谨慎。但新的来自观察性研究的数据以及2项大规模的DPP-4抑制剂心血管研究的数据,没有发现胰腺疾病的发生率显著增加。
三、给药策略
1、初始治疗
二甲双胍仍是理想的单药治疗药物。
越来越多的证据表明,目前美国的肾脏安全线临界值(男性血清肌酐≥1.5mg/dL,女性血清肌酐≥1.4mg/dL)过于严格。有专家呼吁放宽这一限制,允许轻至中度但病情稳定的慢性肾病患者接受二甲双胍治疗。
此立场声明基于最新的临床试验数据,放宽了对二甲双胍用于合并肾功能损伤患者的处方限制,建议肾小球滤过率(GFR)在45~60mL/min/1.73m2之间的患者可继续使用二甲双胍,但GFR低于30mL/min/1.73m2的患者应停止用药。
应注意,在2型糖尿病的初始药物治疗或需要在现有治疗方案上加入另一种药物治疗之前,应综合考虑多重因素,包括高血糖严重程度、低血糖风险、是否有体重减轻的需求、患者的个人意愿和药物治疗费用等,为每位患者量身打造个体化的治疗方案。
2、开始两药或三药联合治疗
SGLT2抑制剂虽被批准可用作单药治疗,但其主要是与二甲双胍或其他降糖药联合使用。研究数据表明,SGLT2抑制剂可作为二线或三线药物的合理选择。
与序贯治疗相比,二甲双胍与另一种降糖药联合可使患者更快地达到HbA1c目标。因此,对于基线HbA1c水平远高于控制目标的患者,可考虑以两药联合作为初始治疗,可将 HbA1c≥9%作为两药联合治疗的阈值。
3、联合注射治疗
(1)对于某些患者而言,即使联合使用了三种降糖药,血糖仍然控制不佳。随着糖尿病病程的延长,胰岛素分泌功能明显减退。对于强化治疗HbA1c水平仍不达标的患者,均应给予基础胰岛素治疗。
(2)在使用基础胰岛素后(通常与二甲双胍联用,有时添加其他药物),2012年的声明推荐在餐前每日给予1~3次速效胰岛素类似物。在该声明中,作为替代可在某些患者中考虑使用预混胰岛素。
(3)近几年研究表明,GLP-1受体激动剂联用基础胰岛素的疗效与餐时胰岛素联用基础胰岛素的疗效相当,甚至略优,同时还伴有体重减轻及低血糖发生率减少等获益情况。因此,在这种情况下,基础胰岛素+餐时胰岛素或基础胰岛素+GLP-1受体激动剂均可作为治疗选择。
(4)对于这一阶段的某些患者,加用SGLT2抑制剂或可进一步改善血糖控制、减少胰岛素剂量,尤其对于肥胖、胰岛素高度抵抗而需要大剂量胰岛素的患者。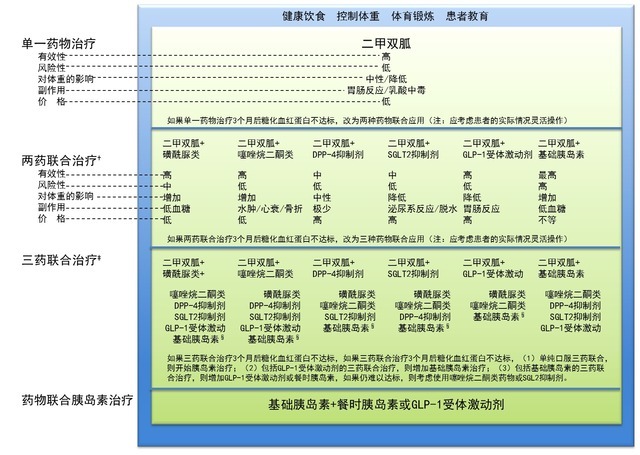
药物的选择应基于患者偏好以及不同患者、病情和药物的特点,旨在有效降低血糖的同时最大限度地减少不良反应尤其是低血糖的发生:
(1)对于大多数患者而言,抗高血糖治疗从改变生活方式开始。
(2)诊断时或诊断后不久即开始使用二甲双胍单药治疗(有明确的禁忌证除外)。
如果患者对二甲双胍不耐受,或有禁忌证,可考虑选择“两药治疗”中所示的相应药物进行初始治疗。
(3)如果治疗3个月左右HbA1c未达标,则考虑在二甲双胍的基础上联用以下6种降糖药物之一:磺酰脲类、噻唑烷二酮类、DPP-4抑制剂、SGLT2抑制剂、GLP-1受体激动剂或基础胰岛素。
对于用餐时间不规律或使用磺脲类时出现餐后低血糖的患者,可用速效促泌剂(氯茴苯酸类)替换磺脲类药物。
其他未列药物(α-葡萄糖苷酶抑制剂、考来维仑、溴隐亭、普兰林肽)可在某些特定情况下尝试使用,但因其疗效有限、给药频繁和/或存在不良反应,一般不作为优先选择。
随着患者血糖的逐渐控制,可以简化治疗方案:
(1)当 HbA1c≥9.0%(≥75mmol/mol)时,考虑开始两药联合治疗。
(2)当血糖≥300~350mg/dL(≥16.7~19.4mmol/L)和/或HbA1c≥10~12%(≥86~108mmol/mol),尤其是出现症状或存在明显代谢异常(体重减轻、酮症)时,考虑开始药物联合胰岛素治疗,首选基础胰岛素(如NPH、甘精胰岛素、地特胰岛素、德谷胰岛素等)+餐时胰岛素方案。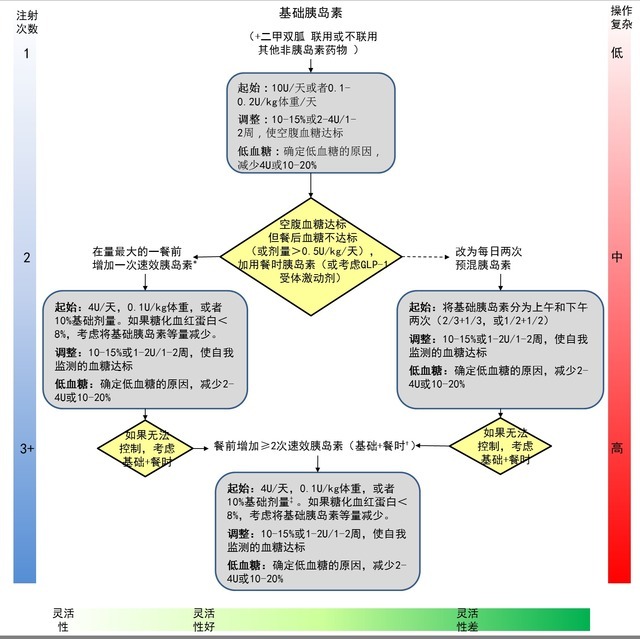
4、治疗起始:
(1)单用基础胰岛素是最方便的起始方案,根据高血糖的程度从10U或0.1~0.2U/kg开始。
(2)基础胰岛素通常与包括二甲双胍在内的1~2种非胰岛素类药物联合使用。
(3)接受基础胰岛素治疗时,如果空腹血糖达到理想范围但HbA1c仍未达标,可考虑进一步联用注射剂型以应对餐后血糖的升高。
可选方案包括加用一种GLP-1受体激动剂或一种餐时胰岛素(1~3针速效胰岛素类似物,如赖脯胰岛素、天冬胰岛素或赖谷胰岛素)。
此外,还可以考虑从基础胰岛素过渡至每天两次预混胰岛素类似物(70/30天冬胰岛素混合注射液,75/25或50/50赖脯胰岛素混合注射液)。
三、一些方案的比较:
(1)与速效胰岛素类似物和预混胰岛素类似物相比,常规人胰岛素和人NPH-常规胰岛素预混剂型(70/30)费用较低,但药效学特征决定了其应对餐后高血糖的能力有限。
(2)除外基础+餐时胰岛素注射,还可选择一种不常用、费用更高的方案——连续皮下胰岛素注射(胰岛素泵)。
(3)除基础+餐时胰岛素注射方案外,还有一种方案:计算目前每日使用的胰岛素总剂量,然后将该剂量的一半作为基础胰岛素,另一半作为餐时胰岛素,并在三餐之间平均分配。
注意事项:
(1)使用胰岛素治疗时,剂量滴定很重要,应根据血糖水平和各种剂型的药效学特征对餐时和基础胰岛素进行剂量调整。
(2)对于难治性患者,尤其是胰岛素需求量越来越大的患者,使用二甲双胍和一种噻唑烷二酮类药物(通常为吡格列酮)或SGLT2抑制剂有助于改善血糖控制并减少胰岛素用量。
(3)对于接受胰岛素治疗的患者,进行全面的健康教育至关重要,包括血糖自我监测、饮食、锻炼以及避免低血糖,还要对出现的低血糖作出合理应对。
在接下来的1~3年中,降糖治疗对心血管影响的长期数据或将陆续出炉。这些数据将帮助我们进一步优化2型糖尿病的治疗方案。
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号




 会员登录
会员登录

