男32岁,心悸、胸闷4年,加重3个月,伴晕厥3次
一、病历摘要
(一)临床资料
姓名:李某某;性别:男;年龄:32岁;民族:汉;婚否:已婚;出生地:黑龙江;职业:农民;
主诉:心悸、胸闷4年,加重3个月,伴晕厥3次。
病史:患者于4年前开始出现活动后心悸、胸闷、胸痛、气短,休息后可缓解,在当地县医院诊断为“冠心病、心绞痛”,经治疗(具体不详)上述症状无明显好转。近3月来上述症状加重,并常觉头晕、黑。一周前,患者跑步后突然感胸痛、气短,随之意识丧失、倒地,持续5秒后意识恢复,当时无四肢抽搐、无舌咬伤、无大小便失禁。此后又于剧烈运动后出现2次晕厥,发作时间及表现同前。患者近来食欲减退,二便正常。
既往史:否认高血压及糖尿病史。曾有吸烟史。
体格检查:T:36.5℃;P:70次/分;R:18次/分;BP:130/80mmHg。神清语明,表情自然,体位自如;颈软,无颈静脉怒张;胸廓对称,双肺底未闻及干、湿啰音;心界不大,心率70次/分,律齐,胸骨左缘3、4肋间可闻及4/6级收缩晚期喷射样杂音,并触及震颤,可传导到腋下;腹软,肝脾肋下未触及,肝颈回流征阴性,腹部无压痛及反跳痛,无双下肢水肿。
(二)诊断过程
印象诊断:肥厚型梗阻性心肌病。
考虑需要做的辅助检查:
1﹒血常规、尿常规
2﹒心电图、Holter监测
3﹒心动超声
4﹒肝、肾功能、血糖、血脂
5﹒胸片
6﹒心室造影、测压
7﹒心脏MRI检查
辅助检查结果:
1﹒血常规、尿常规、肝功、肾功、血糖、血脂大致正常;
2﹒心电图
窦性心律,Ⅰ、avL、V3~V6导联T波深倒置。
(见图31‐20)
图31‐20 入院时心电图
3﹒胸片
心脏大小尚正常,左心缘圆隆,两肺血管纹理正常。
(见图31‐21)
图31‐21 X线胸片
4﹒Holter示
未见室性心律失常。
5﹒心动超声
左房内径40mm,左室舒张末内径45mm,室间隔厚21mm,左室后壁9mm,室间隔非对称性肥厚,与后壁之比>1.5;M型可见二尖瓣前叶在收缩期前移(SA M征+)。多普勒超声示左室流出道流速3.2m/s,二尖瓣少量反流,二尖瓣舒张期血流A峰>E峰。
(见图31‐22、图31‐23)
6﹒左室造影、冠脉造影、心腔测压
左主干、前降支、回旋支、右冠状动脉光滑无狭窄,左心室与主动脉压力阶差为80mmHg,应激后压差140mmHg,呈典型的主动脉瓣下狭窄曲线。左室造影可见流出道梗阻。
7﹒心脏MRI检查
在T1WI上可见室间隔心尖部明显肥厚。
(见图31‐24)
临床确定诊断:肥厚型梗阻性心肌病。
图31‐22 超声心动图表现(胸骨旁左心室长轴)
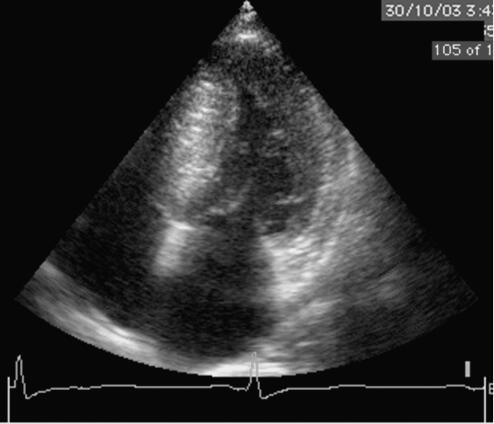
图31‐23 超声心动图表现(心尖4腔图)
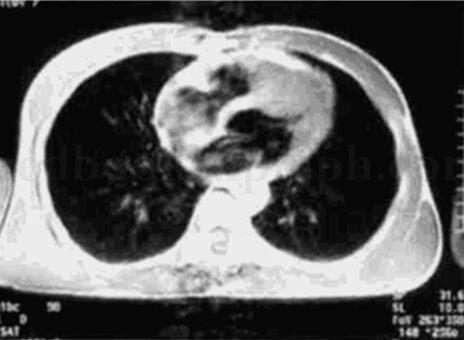
图31‐24 心脏MRI
二、病例特点
1﹒心悸、胸闷4年,加重3个月,伴晕厥3次;
2﹒既往家族中有不明原因的心脏猝死者;
3﹒超声心动图示左房扩大,室间隔不对称性肥厚,室间隔的厚度与左室后壁之比>1.5,左室流出道流速加快,SA M征+,左室顺应性减低;
4﹒MRI见室间隔心尖部明显肥厚;
5﹒左心室造影示室间隔肥厚,左室形态失常。
三、病例分析与点评
(一)本病例需重点鉴别的疾病
1﹒心室间隔缺损
收缩期杂音部位相近,但为全收缩期,心尖区多无杂音,超声心动图可以区别。
2﹒主动脉瓣狭窄
症状和杂音性质相似,但杂音部位较高,并常有主动脉瓣区收缩期喷射音,第二音减弱,还可能有舒张早期杂音。X线示升主动脉扩张。左心导管检查显示收缩期压力差存在于主动脉瓣前后。超声心动图可以明确病变部位。
3﹒二尖瓣关闭不全
杂音相似,但多为全收缩期,血管收缩药或下蹲使杂音加强,常伴有心房颤动,左心房较大,超声心动图不支持。
4﹒冠心病
心电图上ST‐T改变为两者共有,但冠心病无特征性杂音,主动脉多增宽或有钙化,高血压及高血脂多;超声心动图上室间隔不增厚,但可能有节段性室壁运动异常。冠状动脉造影检查排除。
(二)治疗策略
1﹒生活指导 避免激烈运动、持重或屏气;
2﹒弛缓肥厚的心肌;
3﹒防治心律失常;
4﹒减轻流出道狭窄,化学消融术。
(三)药物治疗
1﹒美托洛尔25mg,一日两次,口服,一周后加倍;
2﹒维拉帕米40mg,一日三次,口服。
(四)化学消融步骤
选择暴露左前降支第一间隔支最清楚的体位(一般为右前斜位15°~45°之间),将6F的PTCA导引导管置于左冠开口处,以0.014英寸钢丝进入L AD第一间隔支(S1)。根据S1粗细,选择相应的OVER‐T HE‐WIRE球囊导管,经导引钢丝将球囊导管送入S1。以4~8at m扩张球囊20~30分钟。若患者心脏听诊杂音明显减轻或压力阶差下降,证明该靶血管为“罪犯”血管;静脉推注哌替啶或吗啡后,经过球囊中心腔缓慢注入96%~99%无水酒精1.5~4.5ml(根据血管直径大小),保持球囊加压状态5分钟~10分钟),撤出球囊导管。手术消融后应激性压差<50mmHg。
(见图31‐25)
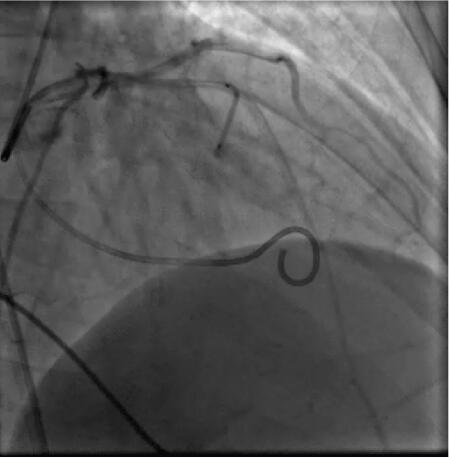
图31‐25 室间隔化学消融
的PTCA导引导管置于左冠开口处,以0.014英寸钢丝进入L AD第一间隔支(S1)。根据S1粗细,选择相应的OVER‐T HE‐WIRE球囊导管,经导引钢丝将球囊导管送入S1。以4~8at m扩张球囊20~30分钟。若患者心脏听诊杂音明显减轻或压力阶差下降,证明该靶血管为“罪犯”血管;静脉推注哌替啶或吗啡后,经过球囊中心腔缓慢注入96%~99%无水酒精1.5~4.5ml(根据血管直径大小),保持球囊加压状态5分钟~10分钟),撤出球囊导管。手术消融后应激性压差<50mmHg。
(见图31‐25)
术后随访6个月,临床症状明显缓解,未再发生晕厥,坚持服药,多普勒超声示:室间隔厚度16mm,左室流出道压力阶差为6mmHg。
四、热点问题与参考答案
1﹒肥厚型心肌病心功能不全的纠正
肥厚型心肌病因心室肥厚,左室顺应性下降,主要是心脏舒张功能不全,与扩张型心肌病心脏收缩功能不全的调整不同,用药上要注意如下问题:应注意使用β‐受体阻滞剂及钙拮抗剂,改善舒张功能;可以应用ACEI制剂改善心脏重构;必要时可应用硝酸酯制剂(梗阻性除外)及利尿剂缓解胸闷、气短症状,应避免使用正性肌力药物。
2﹒有关肥厚梗阻心肌病猝死问题
肥厚梗阻心肌病猝死主要与两方面因素有关,一为流出道梗阻在情绪激动、剧烈体力活动或运动、使用硝酸酯制剂等情况下梗阻加重,诱发晕厥,可引起意外,故此类病人应避免出现上述情况。二为恶性心律失常所致,肥厚型心肌病患者应定期检查Holter,及时发现心律失常问题,必要时及时安置ICD,避免延误治疗机会。
3﹒化学消融只能解决流出道梗阻问题,患者其他部位心肌肥厚仍在,仍应坚持服药(β‐受体阻滞剂及钙拮抗剂),预防心律失常性猝死。
4﹒起搏器在肥厚型心肌病患者中的治疗作用
对于肥厚型心肌病症状明显,梗阻严重,血流动力学改变明显,经内科β受体阻滞剂,钙拮抗剂等药物保守治疗效果不佳或出现药物治疗的副作用,不能或不愿应用外科手术治疗者均可以考虑应用起搏器治疗。尤其是肥厚梗阻型心肌病(HOCM)合并窦性心动过缓,房室传导阻滞,交界区性心律或伴有心力衰竭者行起搏器治疗更为有利。起搏电极位于右室心尖部,起搏点起自右室心尖,改变了肥厚性心肌病患者的原来窦房结→心房→室间隔→左心室→右心室的除极和收缩顺序,而变成了右心室→室间隔→左心室除极收缩顺序,室间隔提前收缩,造成了肥厚的室间隔和左室壁收缩的时间差,使左室流出道(L VOT)在心脏收缩的早、中期扩大,而减轻了肥厚型心肌病L VOT梗阻,提高了收缩质量;也延缓了二尖瓣前叶前移,减轻了二尖瓣与室间隔的接触,消除了SA M进而解除或减轻了L VOT梗阻、因此减轻而进一步减轻心肌肥厚程度和改善舒张期的顺应性,减轻了由舒张期功能障碍造成的一系列血液动力学的变化。原则上应选择双腔起搏器治疗,肥厚性心肌病应用双腔起搏器治疗,除单腔右室起搏改变了原左右室收缩顺序和二尖瓣前移SA M使L VOT梗阻减轻之外,它能保持原有房室顺序收缩,使房室协调收缩达到最佳功效,有利于心输出量的增加和主动脉压的维持。DDD起搏器可以通过适当缩短房室延迟时间(A‐V delay)即可以保证起搏器对心室的夺获,保证有利的房室收缩的顺序,使心室最大充盈时间缩短,减轻心脏前负荷,改善心室舒张功能,有利于冠状动脉充盈,增加心肌灌注。三腔起搏用于肥厚型心肌病,主要用于左房扩大,有房间阻滞的肥厚型心肌病病人,使之双房同步和房室顺序起搏,双房起搏就是一条电极置于右房作右房起搏,另一条置于冠状窦作左房起搏,通过此两条电极使左右房同步起搏,减少了左右房传导时间可保证适当地缩短A‐V delay,保证心室的夺获,又可以增加左房收缩对左室的充盈时间,使左室舒张功能进一步得到改善。
来源:《心血管内科学》
作者:胡大一
参编:马长生 王乐民 刘梅林 张运 林曙光
页码:578-582
出版:人民卫生出版社
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号

 会员登录
会员登录

