急性重症病毒性心肌炎合并阿-斯综合征和心力衰竭的诊疗和鉴别诊断
63岁女性患者,无明显诱因突发胸闷、心悸、气促,伴大汗淋漓,晕厥1次,来院就诊,后出现神志淡漠,血压测不出,给予升压治疗后血压恢复,被收住心内科病房。如何诊治和鉴别诊断?
一、病情摘要
1.基本情况
女性患者,63岁,退休干部,以“突发胸闷、心悸12小时”为主诉,于2010年1月入院。入院前12小时,患者无明显诱因突发胸闷、心悸、气促,伴大汗淋漓,晕厥1次,无抽搐、咯血、黄疸、高热,来我院就诊,后出现神志淡漠,血压测不出,给予多巴胺15μg/(kg·min)升压后,血压升至105/65mmHg,被收住心内科病房。
2.既往史
患者有肾结石病史6年;2级高血压病史2年,平时血压控制正常;否认糖尿病病史;无吸烟、饮酒史;绝经10年。
3.入院查体
体温36.7℃,脉搏98次/分,呼吸32次/分,血压106/65mmHg [多巴胺15μg/(kg·min)]。神志淡漠,颈静脉怒张,脉搏细速;双肺可闻中等量细湿啰音;心界向左下扩大,心率98次/分,律齐,心音低钝,各瓣膜听诊区未闻杂音;肝-颈静脉回流征阴性,双下肢无水肿,足背动脉减弱。
4.入院前检查
心电图显示下壁、右心室ST段抬高(图1)。X线胸片见心影增大,肺淤血(图2)。
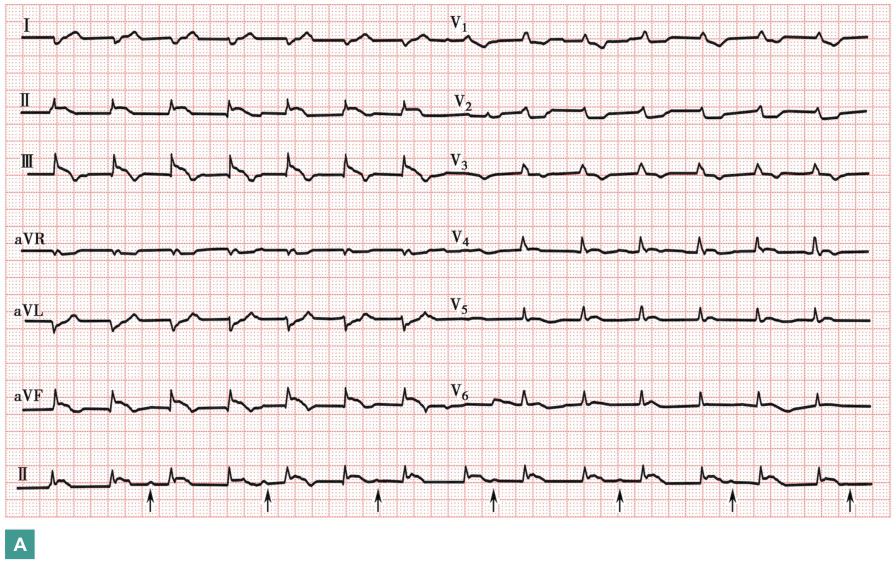
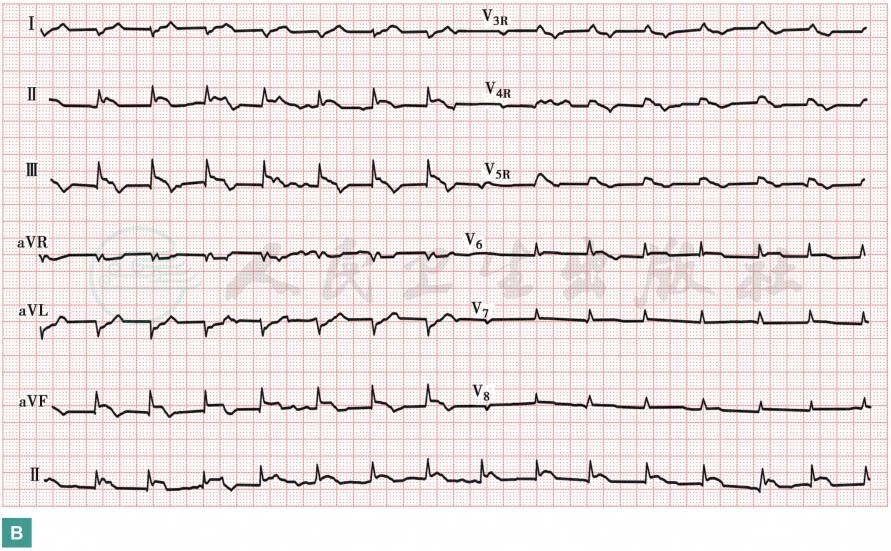
图1 心电图
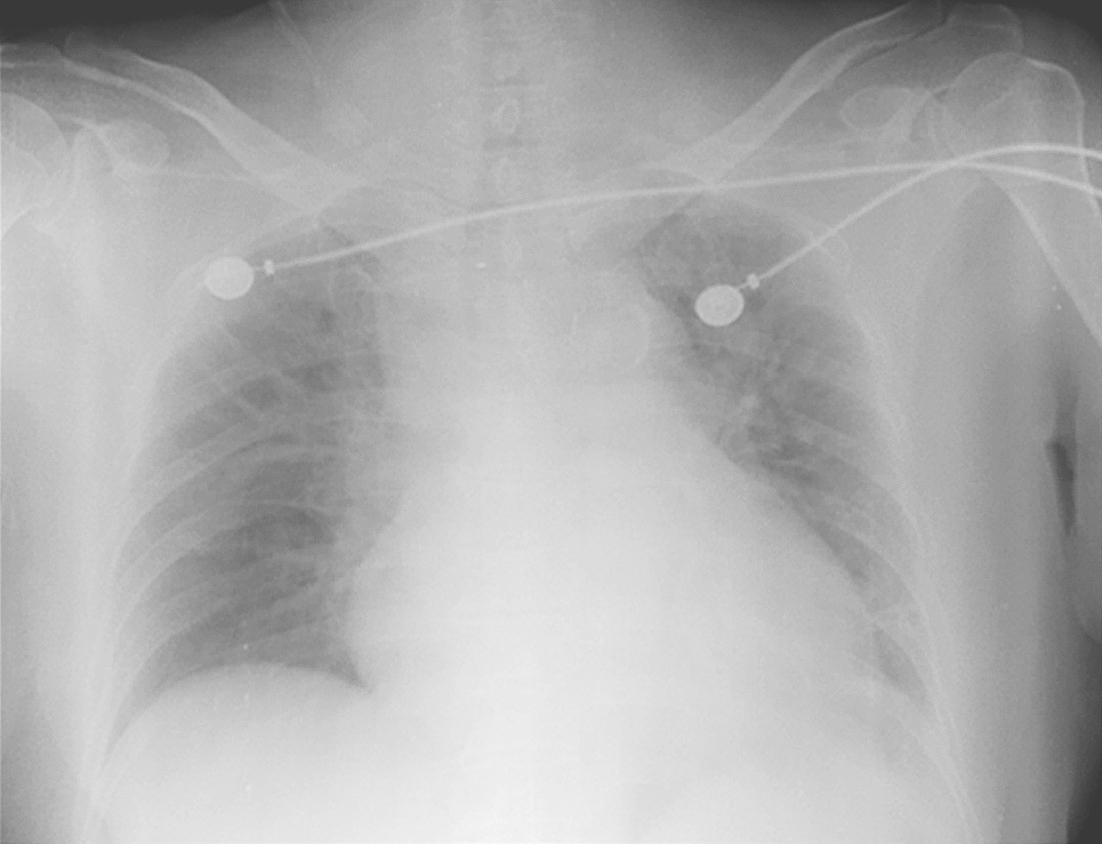
图2 X线胸片
5.初步诊断
休克,原因待查(急性下壁右室心肌梗死可能性大)。
二、诊治过程
【病例特点】
1.一般情况
患者为中老年女性,急性起病,绝经10年。
2.主要症状和体征
突发胸闷、心悸,伴大汗淋漓、晕厥;就诊时病情危急,神志淡漠,血压测不到(在较大量多巴胺作用下升至105/65mmHg),颈静脉怒张,脉搏细速;双肺闻及中等量细湿啰音。心界向左下扩大,心率98次/分,律齐,心音低钝。
3.实验室检查
肌钙蛋白、BNP、D-二聚体水平升高;动脉血气分析显示低氧血症;心电图提示Ⅱ、Ⅲ、AVF、V3R、V4R、V5R导联ST段抬高;X线胸片可见斑片影,双侧肋角积液,提示肺水肿。
【鉴别诊断思路】
◆ 本病例要考虑什么诊断?
患者急性起病,胸闷伴大汗淋漓、晕厥,发病12小时,神志淡漠,血压需要较大剂量升压药维持;体格检查提示肺部啰音,颈静脉充盈,心电图示下壁(Ⅱ、Ⅲ、aVF导联)、右心室(V3R、V4R、V5R) ST段抬高,X线胸片示肺水肿,血肌钙蛋白I水平明显增高,BNP水平明显增高,考虑为急性ST段抬高型下壁、右室心肌梗死。
(1)肺栓塞
患者突发起病,胸闷、晕厥,D-二聚体水平升高,心电图改变以右心室负荷增加为主,X线胸片提示肺水肿,血气分析显示低氧血症,但无下肢血栓、肿瘤以及服用避孕药的病史,临床表现也符合心肌梗死,进一步鉴别需要行肺动脉计算机断层摄影血管造影术(computed tomographic angiography,CTA)检查。
(2)急性重症病毒性心肌炎
患者无发热病史,年龄较大,有高血压,心电图显示典型ST段抬高,并且伴有晕厥,现阶段该病证据不足。
(3)应激性心肌病
心电图可以表现为ST段抬高;多见于女性;多近期有情绪刺激,急性发病,但冠状动脉造影正常,活动减弱范围超过单支冠状动脉支配范围,BNP和肌钙蛋白水平可以升高。本例患者年龄较大,没有情绪刺激病史,可进一步行相关检查以排除。
【诊治措施】
1.入院后相关检查
(1)血常规
WBC 7.2×109/L,N% 68.3%,Hb 111g/L,PLT 204×109/L;血凝全套指标:PT 14.2s,APTT 35.7s,凝血酶时间(thrombin time,TT)15.9s,Fib5.11g/L,FDP 57μg/ml,D-二聚体>16μg/ml。
(2)血气分析(FiO 2:41%)
pH 7.42,PaCO2 23.4mmHg,PaO2 69.6mmHg,BE-6.9mmol/L,HCO3- 15.3mmol/L。
(3)血生化
ALB 31g/L,TBIL 4.39 μ mol/L,DBIL 3.3 μ mol/L,IBIL 1.1 μ mol/L,GPT(ALT) 313U/L,GOT(AST) 498U/L,葡萄糖(glucose,GLU)13.27mmol/L,LDH 836U/L,CK 1498U/L,CK-MB 124U/L,血尿素氮(blood urea nitrogen,BUN)7.2mmol/L,肌酐(Cr)123μmol/L,钾3.7mmol/L。
(4)呼吸道病毒检测
柯萨奇病毒和腺病毒IgM阳性。
(5)其他
PCT0.16ng/ml,CRP 28.4mg/L,ESR 23mm/h,NT-proBNP 7640pg/ml,cTnI 31.96ng/ml,自身抗体阴性,肥达反应阴性,甲状腺功能检查未见异常。
(6)床边心脏彩超
心包少量积液,室壁运动欠协调。
2.入院后相关治疗
经强心、利尿、升压等抗心衰、休克治疗以及抗血小板、抗凝等治疗,患者病情仍进一步加重,复查心电图显示QRS波明显增宽,心率增快(图3)。
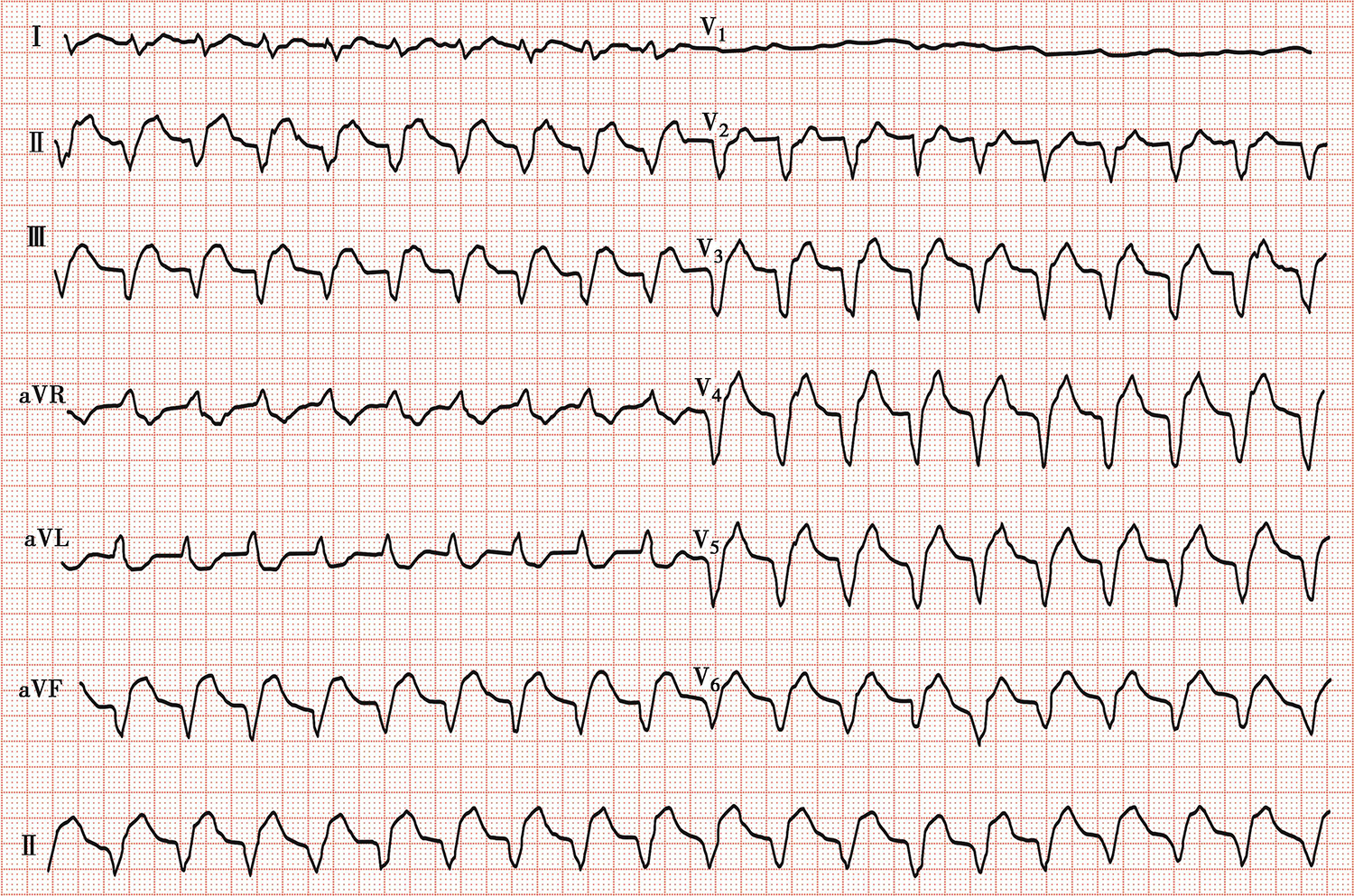
图3 治疗后复查心电图
急行冠状动脉造影检查,并准备行经皮冠状动脉介入治疗(percutaneous coronary intervention,PCI)。运送过程中,患者突发抽搐,马上予以胸外心脏按压、气管插管等。冠状动脉造影显示:左冠状动脉管壁光滑,未见狭窄;未发现右冠状动脉,疑似自开口闭塞。考虑患者生命征不稳,安装主动脉内球囊反搏(intra-aortic balloon pump,IABP)和临时起搏器后,送患者返回病房。后多次复查心电图,提示下壁及前壁导联均出现动态变化(图4)。
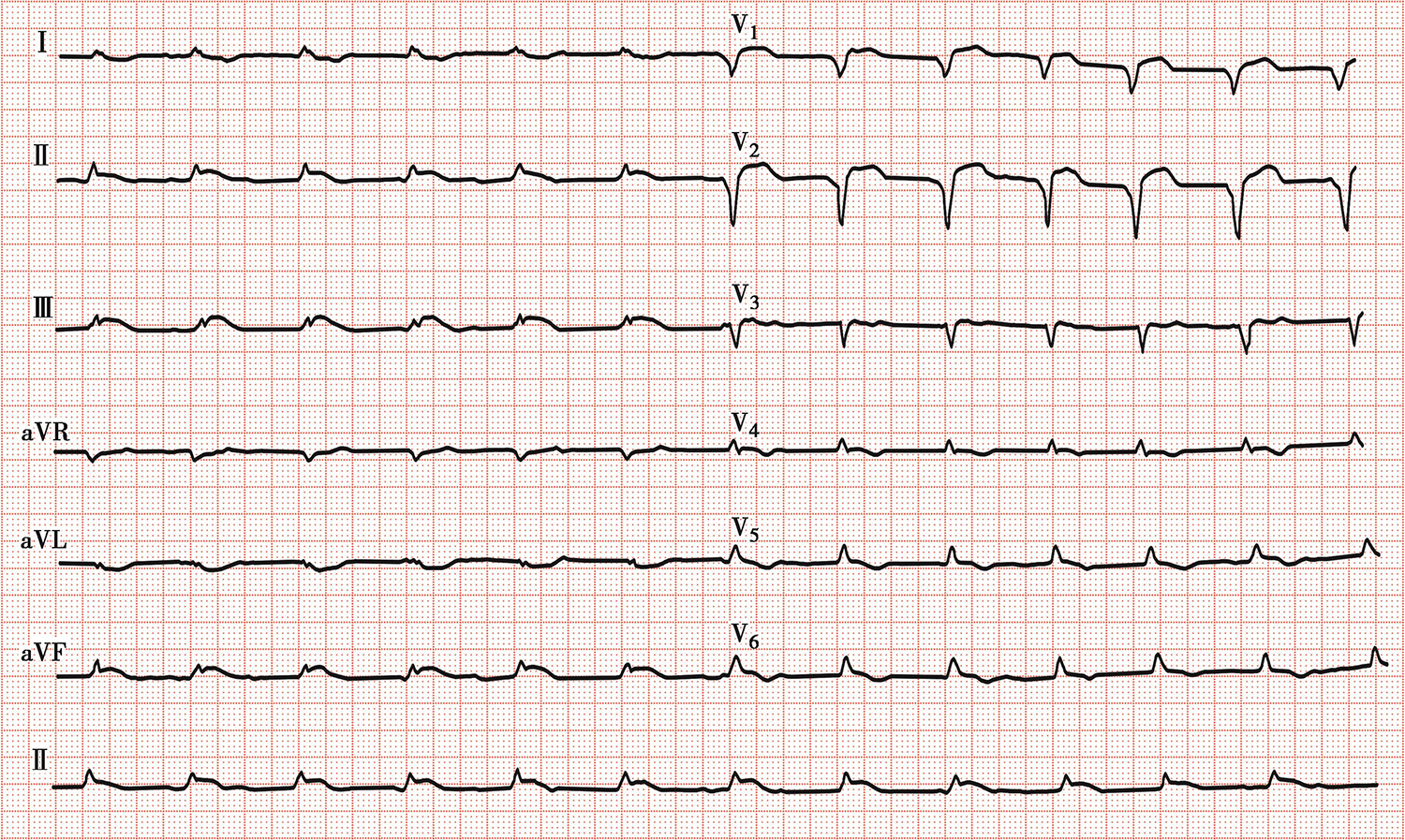
图4 复查心电图显示下壁、前壁导联ST段抬高
详询病史得知,患者14天前出现发热,病程中有腹泻及心脏相关表现,cTnI、NT-proBNP、CK-MB水平明显升高,心电图,检查病原学依据(柯萨奇病毒、腺病毒IgM阳性),基本排除了急性心肌梗死(acute myocardial infarction,AMI)、应激性心肌病、风湿性心脏病和中毒性心肌炎等。
经磷酸肌酸营养及改善心肌代谢,甲泼尼龙(80mg/d×7天)抗炎,依诺肝素钠注射液(0.4ml,每12小时一次)抗凝,多巴胺[2~10μg/(kg·min)]升压,多巴酚丁胺[2~5μg/(kg·min)]+左西孟旦+托伐普坦改善心功能、利尿、控制心室率,人免疫球蛋白(20g/d×5天)增强免疫力,利巴韦林(0.5g/d×7天)抗病毒治疗后,患者病情好转,心电图(图5)、X线胸片(图6)明显改善,冠状动脉CTA可见Lipton L-Ⅰ型单支左冠状动脉(图7)。
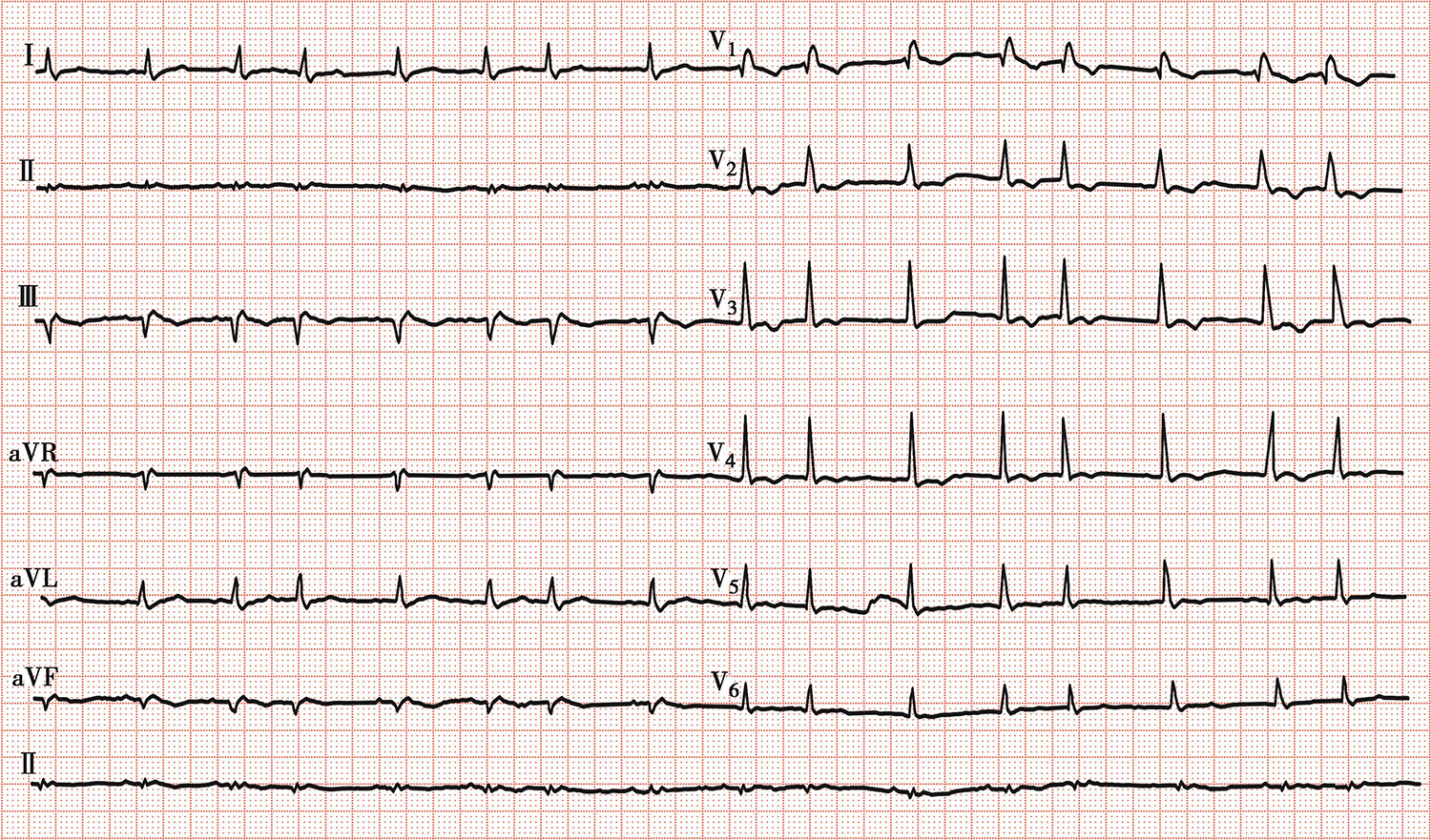
图5 治疗后心电图改善
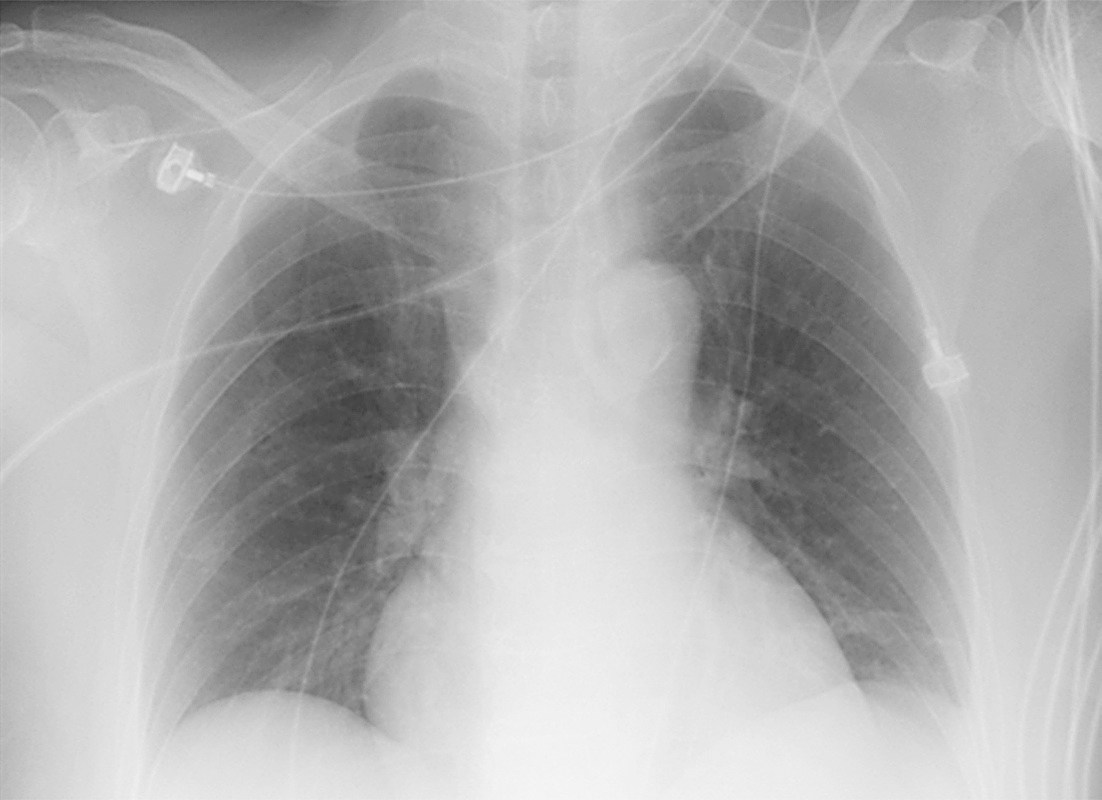
图6 治疗后X线胸片提示心影正常,肺纹理正常
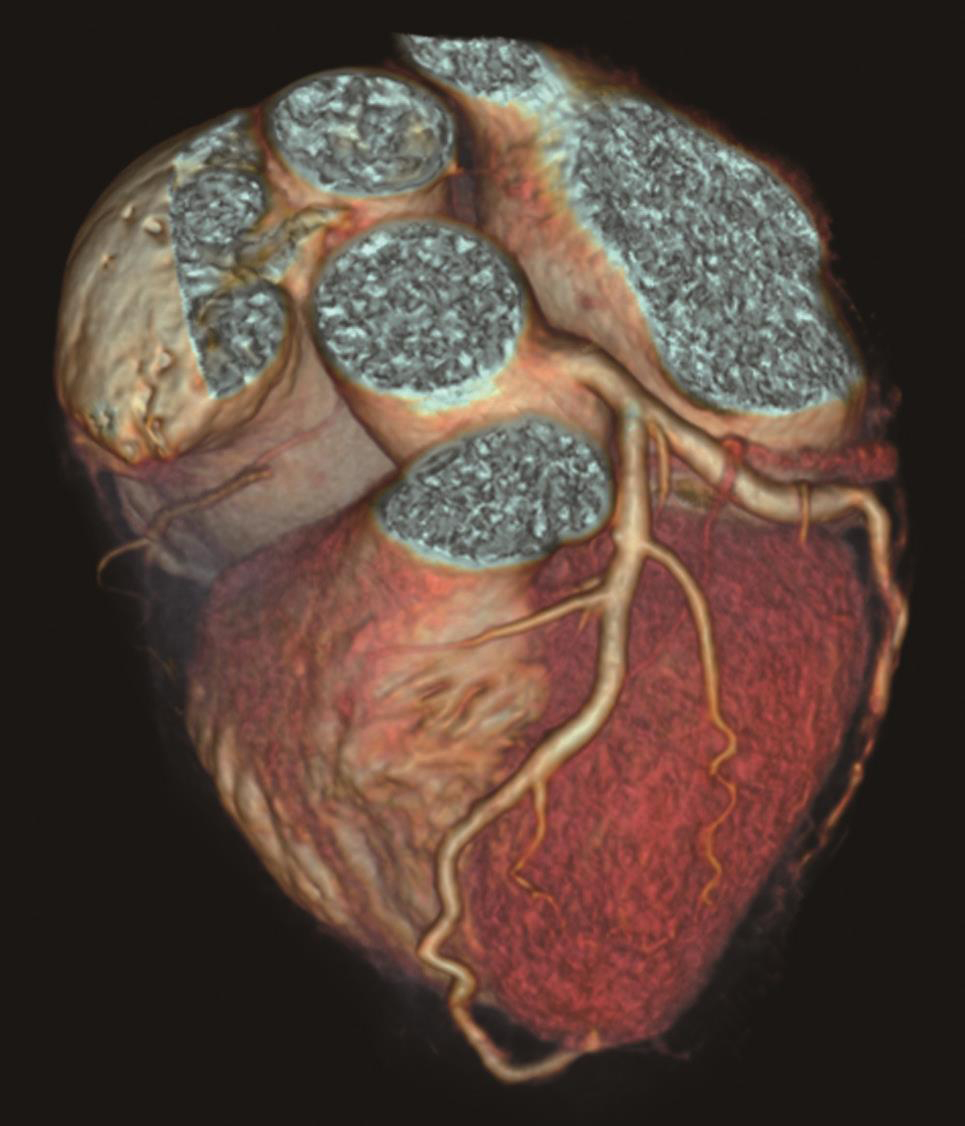
图7 冠状动脉CTA显示Lipton L-Ⅰ型单支左冠状动脉
3.最后诊断
①急性重症病毒性心肌炎;②阿-斯综合征;③急性左心衰竭,心源性休克,心功能Ⅳ级,心肺复苏后;④心脏临时起搏器置入术后;⑤IABP置入术后;⑥Lipton L-Ⅰ型单支左冠状动脉。
【临床转归】
经治疗,患者病情好转、出院,定期随访。3个月后,患者自诉可进行日常活动,无明显胸闷、气促表现,血压(100~110)/(50~60)mmHg,心率50~60次/分,cTnI 0.01ng/ml,NT-proBNP 872pg/ml。
【临床难点】
若在治疗过程中发现患者的病情、实验室和辅助检查结果不符合常规病情发展规律,应该引起重视并查明原因,尤其是在危重症诊断治疗过程中。本例患者病情危重,在行冠状动脉造影之前,诊断心肌梗死几乎没有疑义,但造影提示左冠状动脉血管壁光滑,未见狭窄,表现为罕见的Lipton L-Ⅰ型单支左冠状动脉,右冠状动脉缺如,疑似右冠状动脉从开口处完全闭塞,不排除下壁右室心肌梗死,但次日心电图显示下壁变化明显,合并前壁ST段抬高,前壁改变不符合左冠状动脉造影结果,下壁衍变过程也不符合心肌梗死的衍变规律,却较符合心肌炎的发病规律。考虑到患者近期有发热病史,虽然已63岁,仍应考虑重症病毒性心肌炎可能。
三、点睛析评
本例患者年龄较大,以突发胸闷伴晕厥为表现,心电图显示下壁、右心室ST段抬高,心肌标志物明显增高,并出现严重心律失常,极易被误诊为心肌梗死,但经过密切临床观察、有创检查,最终诊断为急性重症病毒性心肌炎。由此可见,诊疗过程中应注意鉴别诊断,大胆怀疑,细心求证,以明确诊断并采取针对性治疗。
知识来源
人卫知识数字服务体系
- 评价此内容




 3我要打分
3我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号


 会员登录
会员登录

