男70岁,咳嗽、气喘、少尿1周
患者,男,70岁,安徽人。
第一次住院:2006年2月14日。
主诉:咳嗽、气喘、少尿1周。
现病史:1周前受凉后出现咳嗽,伴胸闷、气喘,于当地县医院就诊,诊断为“慢性支气管炎急性发作”。予“头孢哌酮、氨茶碱”等药物治疗,症状无好转,并出现双下肢水肿、少尿,轻度恶心、呕吐。1天前当地查肾功能:肌酐(CREA)1638μmol/L,尿素氮34.1mmol/L,遂转入我院,门诊以“慢性肾衰竭?”收入。入科时患者神志清,精神状态差,食欲、睡眠差。病程中无发热、腹泻,无皮疹、关节痛,无腰痛、血尿,无夜尿增多。
既往史:“肺结核”20 余年,曾予正规抗结核治疗,具体情况不详。“慢性支气管炎”10 余年。2年前因尿痛、排尿困难,当地B 超诊断“膀胱结石”,予抗感染对症治疗好转,结石排出。
个人史:生于安徽省,久居当地,未到过疫区,无疫水接触史,当地饮用水硬度较高。余无特殊。
家族史:无特殊。
体格检查:体温36.0℃,脉搏86次/分,呼吸24次/分,血压170/90mmHg。神志清楚,精神委靡,呼吸深大急促,高枕卧位。双眼睑轻度水肿,双肺呼吸音粗糙,可闻及散在哮鸣音及湿性啰音。腹略膨隆,移动性浊音阴性,肾区无压痛及叩击痛。双下肢重度凹陷性水肿。
院内观察
入院后急查血常规示:血红蛋白102g/L,白细胞计数9.7×10 9/L,中性粒细胞94.3%,血小板计数219 ×10 9/L;血沉53mm/h;尿常规:蛋白±,白细胞++,红细胞镜检15个/μL,尿比重1.015,p H5.0,余正常;生化系列:总蛋白52g/L,白蛋白28g/L,球蛋白24g/L,肌酐1360μmol/L,尿素氮39.6mmol/L,尿酸685μmol/L,二氧化碳结合力12mmol/L,钾离子5.1mmol/L,钠离子134mmol/L,氯离子100mmol/L,钙离子1.95mmol/L,磷0.79mmol/L。
病情分析
该患者为老年男性,以不明原因肾衰竭入院,起病急,迅速出现少尿及尿毒症症状。从临床表现考虑符合急性肾衰竭,但要与慢性肾衰竭及在慢性肾衰竭基础上的急性肾损伤(A on C)相鉴别。鉴别的要点有:①临床资料:特别是注意有无慢性肾脏病的临床表现,如夜尿增多、贫血、高血压等;有无急性肾衰竭的诱因,如体液丧失、感染、药物、梗阻性因素等。②影像学检查:临床常用超声检查来了解肾脏的大小,急性肾衰竭时双肾体积常增大,慢性肾衰竭双肾体积常缩小。影像学检查对鉴别急、慢性肾衰竭较方便直观,且临床较少出现误差。但必须注意,急性肾衰竭及慢性肾衰竭早期,患者肾脏体积常无增大或缩小,此时影像学检查对急、慢性肾衰竭鉴别无帮助,而必须依赖其他检查。③实验室检查:主要是指血肌酐检查,一般在影像学检查不能鉴别时采用。在上述检查仍不能准确判断急、慢性肾衰竭时,则必须谨慎地进行肾活检病理检查。另外,老年人肾衰竭有其自身的特点为继发性肾脏疾病(如高血压肾病、糖尿病肾病、骨髓瘤肾病)所占比例较高,肾前性肾衰竭及急性肾小管坏死在急性肾衰竭中较常见,梗阻性肾病亦多见,故在询问病史及诊断时要多考虑常见疾病。
入院后即予急诊血液透析、纠正酸中毒及电解质紊乱、控制感染、平喘化痰、支持对症等治疗。血透后当天夜间出现嗜睡、间断谵妄。查体:颈软,双侧瞳孔直径1mm,对光反射迟钝,四肢肌力、肌张力未见异常,双侧肱二头肌、肱三头肌腱反射正常,双侧膝腱、跟腱反射正常,双下肢病理征阴性。急诊头颅CT 未见出血病变。予镇静控制精神症状,积极血液透析,患者症状迅速好转,神志转清,生命体征平稳,尿量500~1000ml/d。
为进一步明确诊断,在患者病情平稳后进一步完善各项相关化验检查:尿本周蛋白多次检测均阴性;尿培养阴性;肿瘤标志物均阴性。双肾超声:左肾大小约10.6cm×5.7cm×4.2c m,右肾大小约7.2c m×3.3cm×3.3cm,左肾实质厚0.9c m,右肾实质厚0.6cm,皮质髓质界限欠清晰,实质回声增粗增强,左肾盂分离,左输尿管上段扩张,下段显示不清;膀胱壁毛糙,前列腺大小4.4cm×4.7c m×3.4cm,回声欠均匀。尿路平片(KUB):盆腔两侧可见4枚结节状绿豆大小致密阴影。CT:右肾显著萎缩,肾实质变薄,左侧肾盂、输尿管积水。磁共振尿路成像(MRU):左侧肾盂、肾盏及输尿管全程均明显扩张,右肾及输尿管未见清晰显示;原始图像示左侧部分肾盏及输尿管末端腔内均见斑点状极低信号;冠状位及横断位图像示右肾明显萎缩,膀胱充盈可,壁光整,未见充盈缺损。心电图:窦性心律,左前分支传导阻滞。胸部正位片:左上肺结节状病灶,周边少许条索状阴影,左上肺结核球可能。
治疗及转归
因肾功能差,未行静脉尿路造影(I VU)检查。请泌尿科会诊,建议经膀胱镜逆行造影。膀胱镜术中左侧输尿管插管进入3cm处遇梗阻,置入双J 管失败,因患者疼痛,遂出镜。逆行造影示:右输尿管下段阳性结石,左输尿管下段梗阻,造影剂无法通过,考虑阴性结石可能。患者行逆行造影后,尿量明显增多,达3000ml/d以上,多尿期持续半月,其间尿中有褐色碎砂石样物质排出,考虑结石松动自行排出。40天后复查B 超提示左肾积水及输尿管扩张消失,尿量1500ml/d,血肌酐在800μmol/L 左右,门诊维持性血液透析。
第一次住院诊断:①慢性肾衰竭(尿毒症期),尿毒症脑病,代谢性酸中毒;②梗阻性肾病,双侧输尿管结石合并左肾积水,前列腺增生症;③慢性支气管炎急性发作。
第二次住院:2006年6月9日。
主诉:排尿异常,间断性无尿2周。
体格检查:血压150/80mmHg。神志清楚,眼睑无水肿。腹略膨隆,未触及包块,移动性浊音阴性,肾区无压痛及叩击痛。双下肢无凹陷性水肿。
辅助检查:血常规:血红蛋白109g/L,白细胞计数5.6×10 9/L,中性粒细胞68%,血小板计数109 ×10 9/L;尿常规:蛋白±,红细胞镜检23/μl,白细胞+,比重1.015,p H6.5;24小时尿蛋白定量0.35g(1200ml);血生化:肌酐863.9μmol/L,尿素氮29.37mmol/L,尿酸582.2μmol/L。双肾彩超示:左肾积水;KUB 平片:右输尿管下段结石影;CT:右肾显著萎缩,左侧肾盂、输尿管积水;MRU:左侧肾盂、肾盏及输尿管全程均扩张,右肾及输尿管未见清晰显示。
病情分析
患者临床表现为间断性无尿,每次持续3~5天。入院时考虑:结石梗阻?输尿管狭窄痉挛?给予抗炎、解痉、对症治疗后病情无明显改善,结合影像学检查再次出现左肾积水,但左侧肾脏及输尿管未发现结石。原有左输尿管结石已排出,肾积水消失,故此次肾积水用单纯结石不能解释,考虑尚有其他致病因素。经科内讨论,认为不明原因的单侧肾积水要考虑肾结核可能。进一步检查示:结核抗体阳性,PPD 试验18mm(+++),晨尿浓缩找抗酸杆菌3次,其中2次阳性,尿结核DNA 阳性,临床诊断肾结核成立。
治疗及转归
入院1周后,给予异烟肼0.3g,每日1次,利福平0.6g,每日1次,吡嗪酰胺0.5g,每日3次等联合抗结核治疗1个月后,肾功能好转,血肌酐下降至500μmol/L 左右,尿量2000ml/d,尿白细胞转阴,尿中未发现抗酸杆菌,B 超提示左肾积水消失,脱离血液透析。其后,正规抗结核治疗(半年后改为异烟肼、利福平二联治疗,总疗程18个月),每月复查肝肾功能,两年后随访肾功能稳定,血肌酐400~500μmol/L,继续控制饮食、血压,口服复方α酮酸、尿毒清颗粒,防治电解质、酸碱平衡紊乱等非透析治疗。
讨论
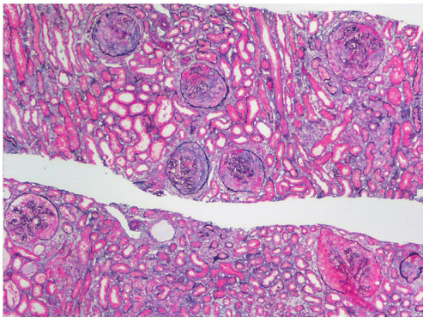
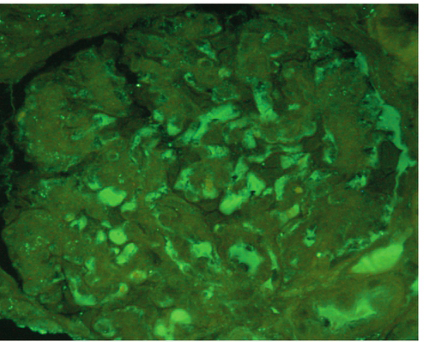
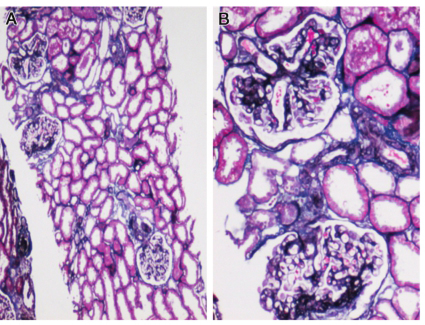
肾结核(renal tuberculosis)是结核分枝杆菌引起的肾脏感染,是全身结核的一部分,也是肺外结核病的最常见部位[1]。泌尿系统结核病以肾脏为初发病灶,逐步蔓延到输尿管、膀胱和尿道。结核分枝杆菌主要通过血行感染到达肾脏,原发病灶几乎均在肺内,其次为附睾、女性生殖器附件、骨关节和淋巴结,偶见继发于肠和全身粟粒性结核。原发病灶的结核菌经过血行进入肾脏,主要在肾小球的毛细血管丛中发展为结核病,形成双侧肾皮质多发性微结核灶[2]。其中大部分愈合,不引起临床症状,称为病理性肾结核。如机体免疫力低下,病灶不愈合,结核分枝杆菌经肾小管侵犯髓质,发展为肾髓质结核,形成临床肾结核病,一般多为单侧性。病变可进一步发展,肾乳头破溃、坏死,肾盏形成空洞性溃疡,并累及全肾。病灶发生纤维化、钙化,可致全肾钙化。钙化常与结核病的损害程度一致。结核菌随尿液播散,可引起输尿管、膀胱结核。输尿管结核纤维化后管腔狭窄,影响尿流加重肾结核病变的发展,成为结核性脓肾。偶见输尿管完全闭合,结核肾可发生萎缩完全丧失功能,称为“肾自截”。当发生结核性膀胱炎时,临床上常表现为典型膀胱刺激征。输尿管开口处常受累,如发生输尿管粘连狭窄可导致该侧肾积水,一侧肾结核对侧肾积水常常是晚期肾结核的征象。膀胱病变严重时发生挛缩性膀胱,进一步加重肾积水。另外,男性肾结核患者有50%~70%常合并生殖系统结核病,临床多为附睾结核。肾结核基本病理变化为结核性结节和结核性肉芽肿,多为干酪样坏死。
肾结核在我国多发生于青壮年男性,男性比女性多1倍左右,儿童及老年病例较少。近年来国外资料表明,女性发病率升高,甚至高于男性[3]。肾结核早期可仅有轻度尿改变,如镜下血尿、微量蛋白尿、白细胞尿及尿结核分枝杆菌阳性等。新鲜尿液一般呈酸性反应,这是肾结核尿的特点。病变累及膀胱可出现尿路刺激症状,是临床最常见的首发症状。其次,可出现肉眼血尿,大部分患者出现脓尿。国外的资料发现,尿痛、血尿、腰部疼痛和脓尿是活动性结核最常出现的症状。
尿液检查对肾结核的诊断有决定性意义,尿结核分枝杆菌培养是确诊肾结核的关键,但培养时间需1~2个月,故很难满足临床诊治的要求。尿抗酸杆菌阳性有参考价值,但需要排除其他分枝杆菌污染所致的假阳性。尿结核‐DNA PCR 特异性及敏感性较高,但假阳性率高,阴性意义较大。影像学检查对肾结核的诊断有重要意义,而排泄性泌尿道造影仍是最主要的方法。KUB 平片可发现肾钙化,I VU 可显示肾盏变形破坏、皮质瘢痕和充盈缺损征象,I VU 发现空洞形成和尿路狭窄为诊断肾结核的强有力证据。逆行尿路造影对肾结核的诊断帮助较大,但为有创检查,且由于肾结核常合并输尿管狭窄,使逆行尿路造影失败率较高。肾盂穿刺造影虽可较好显示上尿路形态,但亦为有创检查。I VU 无功能肾不显影时,CT 则能显示增大的肾脏、萎缩的肾实质、钙化斑、肾盏破坏、肾盂增大、输尿管增厚等病理改变。MRU 具有非侵袭性、无须造影剂、无肾功能依赖性、能较好显示上尿路解剖结构等优点,缺点是不能表现肾结核的钙化灶、不能明确显示肾功能状况、检查费用高。Vozianov 等[4]研究了超声在肾结核诊断中的意义,发现肾结核存在肾实质局部回声不均、假性囊肿和肾积水3 种超声改变。B 超作为一种无创且快速的检查手段,在肾结核的早期诊断上特异性不强,但对肾结核患者的门诊筛选及治疗后复查有重要价值。总之,CT、MRU 及B 超可进一步提供肾的结构和功能资料,以作为I VU 及逆行造影的补充。膀胱镜检查是了解膀胱黏膜病理改变最直观的方法,如见到典型结核变化可确立诊断。PPD 试验、血沉可反应结核活动,胸片、结核抗体可反应既往是否有结核感染史。
肾结核的临床特点有潜伏期长,其发生发展与机体的抵抗力有关,肾脏本身的症状不多而以下尿道症状为主,许多肾结核的病例发生不可逆的肾破坏时仍没有临床症状,因此给早期诊断带来了很多的困难。因此早期诊断不能单纯依靠临床症状,而应重视实验室检查。若有下列3 项中任何一项可确诊:①不明原因的膀胱刺激征,尿结核分枝杆菌培养阳性;②有泌尿系统结核病的影像学证据;③膀胱镜检查有典型的结核性膀胱炎表现和(或)病理活检发现结核结节和(或)肉芽肿形成[5]。
泌尿系结核早期多有误诊为肾输尿管结石的病例报告[6],提示肾结核与肾结石的发病可能具有相互促进的作用。结核脓性物质堆积及输尿管狭窄致尿液排泄不畅易造成结石形成,而结石形成加重梗阻,致患肾功能下降、抵抗力降低,易招致结核菌感染。此外,结核钙化点也易误诊为结石。该患者入院时诊断为梗阻性肾病,影像学提示右肾萎缩、双侧输尿管下段结石伴左肾盂积水,而忽略了结核同时存在。导致延误诊断的原因分析如下:①忽略了既往有肺结核病史,因曾经给予正规抗结核治疗未予重视;②患者既往症状单一、轻微、无特异性,患者膀胱刺激征不明显,且有排尿不畅诊断为膀胱结石病史;③肾结石、肾结核对肾功能的破坏以及继发梗阻,使I VU 或逆行造影难以清楚显示肾内结构,不能获得满意的影像诊断;B 超和CT、MRU 对肾结核的定性诊断无特异性;④该患者系中晚期肾结核且合并输尿管结石,入院突出表现为重症尿毒症症状,如脑病、代谢性酸中毒等,而忽视了原发病的诊断。
总之,肾结核起病往往较隐匿,常易被忽视,在合并结石、感染、肾积水等复杂尿路情况时,更易被误诊。能否早期诊断,有赖于医师对该病的了解及警惕。笔者认为如以下情况存在时,应怀疑有肾结核存在,并做进一步的检查:①慢性膀胱刺激征,经抗生素治疗无效,尤其呈进行性加重者;②尿路感染经有效的抗菌治疗,细菌阴转而脓尿持续存在;③脓尿、酸性尿和(或)血尿,普通细菌培养多次阴性;④有肾外结核,尿检有红细胞尿者;⑤男性附睾、精囊或前列腺发现硬结,阴囊有慢性窦道者;⑥仅有轻微一侧腰痛、无显著膀胱刺激征,I VU 显示不明原因的单侧输尿管下端梗阻;⑦无症状而偶然体检I VU 显示一侧肾脏不显影;⑧久治不愈的肾结石、肾绞痛患者,有必要进行泌尿系结核方面的检查。
最后的诊断:晚期肾结核合并输尿管结石,梗阻性肾病,慢性肾衰竭(尿毒症期)。
参考文献
[1]East wood J B,Corbishley C M,GrangeJ M.Tuberculosis and the kidney .J Am Soc Nephrol,2001,12(6):1307‐1314 .
[2]Laidlaw M.Renal tuberculosis ∥Chishol m G D,Faiz W R.Scientific Foun dations of Urology .3rd ed .Oxford:Heiner mann Medical Books,1990:148‐152 .
[3]Schubert G E,Haltaufderheide T,Golz R.Frequency of urogenital tuber culosis in an unselected autopsy series from 1928 to 1949 and 1976 to 1989 .Eur Urol,1992,21(3):216‐223 .
[4]Vozianov A F,Pasechnikov S P,Pogrebinski V M,et al .The ultrasonic diagnosis of renal tuberculosis .Urol Nefrol(Mosk),1994,(1):32‐35 .
[5]王海燕.肾脏病学.第3版.北京:人民卫生出版社,2008,1292‐1301 .
[6]梁国标,罗旭,李栋.肾结核诊治分析.中华泌尿外科杂志,2004,25(1):15‐17 .
(刘伟 苏安生)
来源:《内科疑难病例.泌尿分册》
作者:杜新 齐卡
参编:陈光磊 余鹏程 徐德宇 毕礼明 刘伟
页码:1-10
出版:人民卫生出版社
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号
 会员登录
会员登录

