一溃疡性结肠炎史20年中年女性 近10天持续腹痛伴脓血便
42岁女性,有溃疡性结肠炎史20年,现主诉持续左下腹痛伴脓血便10天,会是直肠癌吗?
【病例摘要】
患者女性,42岁,工人。
主诉
持续左下腹痛伴脓血便10天。
现病史
患者于20年前因腹痛伴脓血便,经结肠镜确诊为溃疡性结肠炎。首次用美沙拉嗪2g、3次/d,同时并用泼尼松10mg、3次/d,双歧杆菌三联活菌散420mg、3次/d,2周后泼尼松用量减半,以后逐渐减至维持量5mg/d,8周后停用。用药2周脓血便消失,1个月后腹痛也消失,偶有左下腹不适或腹泻,持续用药1年后停,此后每年复发1~2次,严重时脓血便、剧烈腹痛,伴发热。此外,患者每经住院治疗后病情均获缓解。每1~2年肠镜复查一次。每当发作严重时,加用锡类散保留灌肠;或行中西医结合治疗。10天前持续左下腹痛伴脓血便,在门诊服药治疗,这次疗效不明显,遂再次入院进一步诊治。
体格检查
体温37.9℃,血压110/75mmHg。一般情况尚可,呈轻度贫血貎,偏瘦。巩膜、皮肤未见黄染。浅表淋巴结不肿大,头颈部无异常发现。二尖瓣区闻及Ⅰ级收缩期杂音,不传导。心率110次/min,律齐。腹部平坦、软,肝、脾未触及。左下腹轻压痛,无反跳痛,无肌紧张。腹部未摸及包块。无腹水征。四肢及脊柱未见异常。
诊治经过
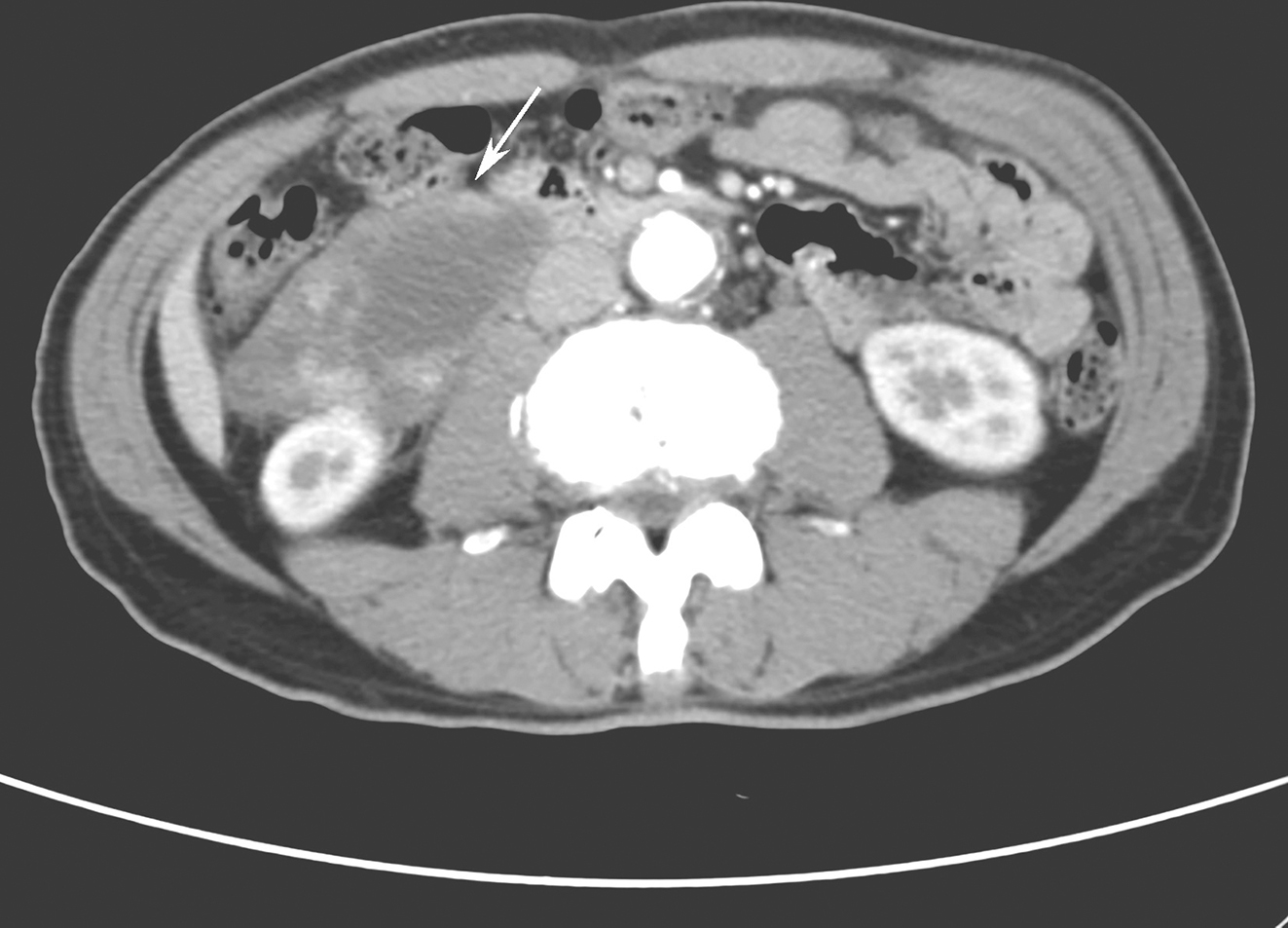
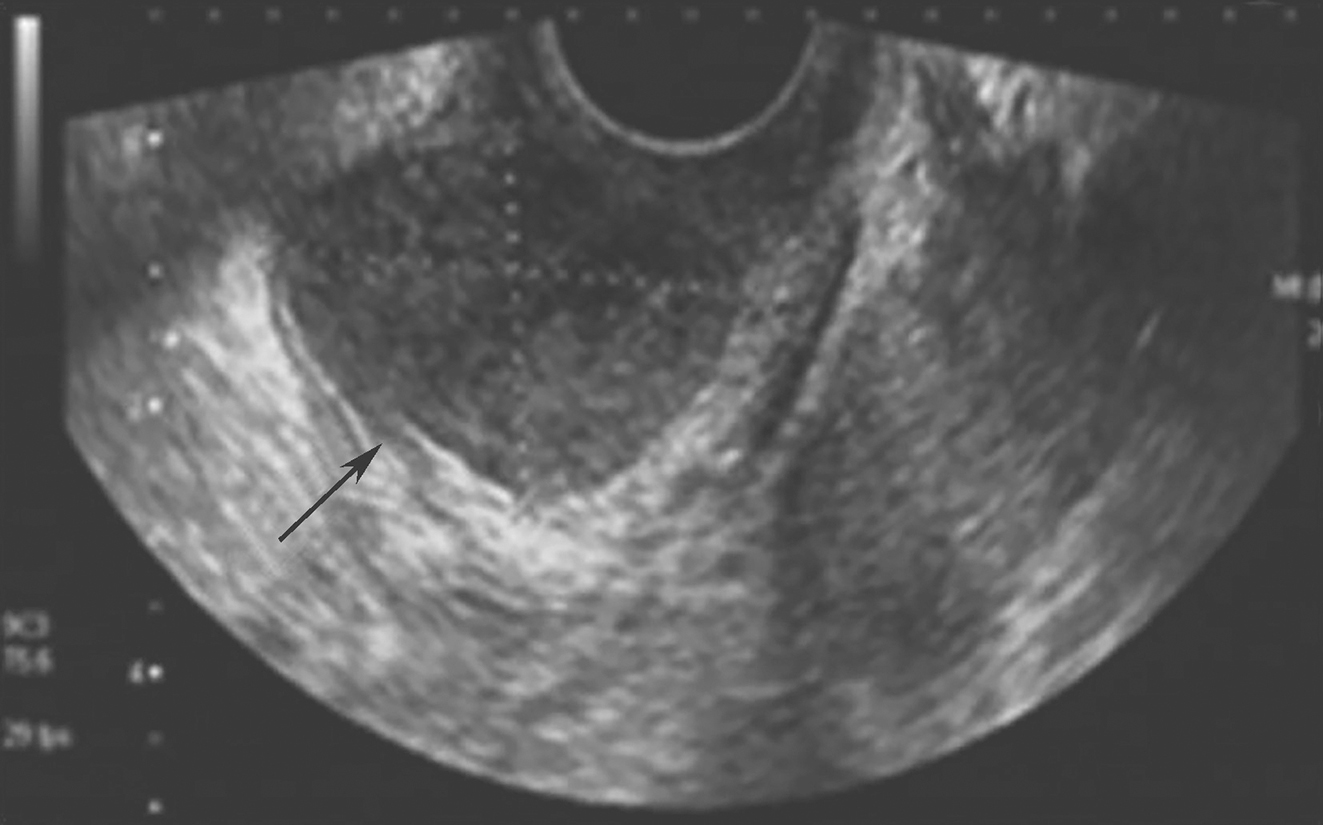
血常规示红细胞2.68×1012//L,血红蛋白90g/L,白细胞11.5×109/L,中性粒细胞78%。结肠镜检进镜16cm时,前壁见一个3cm×3.5cm息肉样隆起肿块,上见1cm×1cm溃疡,表面糜烂,组织脆、触之易出血,周边呈结节状围堤,从肿块取活检,病理报告为乙状结肠腺癌。明确诊断后,进行手术切除肿瘤治疗。术后继用化疗。术后一般情况良好,半年后复查未发现复发,也未发现转移。目前仍在随访中。
【诊治体会与教训】
炎症性肠病(inflammatory bowel disease,IBD)是一组原因不明、与免疫遗传相关的慢性胃肠道炎症性疾病,通常包括克罗恩病(CD)与溃疡性结肠炎(UC)。我国IBD的发病率有逐年上升趋势。IBD-CRC(结直肠癌)首先在1925年报道。据新近CRC统计报道在所有CRC死亡病例中IBD患者占10%~15%。流行病学研究指出,IBD结肠炎患者发生CRC比一般人群高6倍。UC患者比CD伴结直肠癌的危险率显著增高。UC患者比一般人群发生结直肠癌的危险性高20~30倍。本例有UC史20年,逐步进展至直肠癌发生。UC患者伴发癌与许多因素相关,其中最主要的因素是疾病持续时间和疾病范围。当病程小于10年,很少发生肠癌,以后患癌的危险性每年上升0.5%~1%,并有较高的累积癌变率。人群调查中UC相关肠癌的发生率10年为1%~5%,20年为5%~25%,30年之后为9%~42%。Shuno等报道97例UC结肠切除患者,患者也接受次全结肠切除和回肠-直肠吻合(ileo-rectal anastomosis,IRA)或全直肠切除(proctocolectomy)和回肠肛门吻合术(ileal anal anastomosis,IPAA)。经内镜随访监视,发现4例不典型增生,其中2例是癌伴黏膜下浸润,1例是高度不典型增生,因此认为为了检出早癌,一方面提示术后内镜监视是有效的;另一方面可降低UC癌变发生率,改善UC患者的预后。
不典型增生是一种肿瘤样上皮改变,病变的浸润未达固有层。低度不典型增生进展至癌平均为6.3年。结肠镜监视检出高度不典型增生,预示将来可能发生CRC,但也可能已伴有恶性病变。对这样的病例,多数医师主张选择结肠切除术为好,也有一些作者主张低度或中度不典型增生均应作结肠切除术随访。
从结直肠癌总的发病率来看,由IBD所致的CRC比率是很小的。仅占所有结肠癌的1%~2%。但正如前所述,UC伴CRC在UC病死率中占有一定的比例,应当引起重视。
至今UC发生结肠癌的机制仍不完全明了。新近提出结肠炎伴CRC免疫细胞及其产物在CRC的初始和进展期起关键性作用。另外,免疫系统的激活引起不典型增生细胞消除和抑癌。因此,当肯定慢性炎症是结肠癌发生的危险因子时,不能完全排除可能在某些情况下激活黏膜免疫系统可有保护肠不典型增生的作用。因此,癌变的主要模式多数学者认为是炎症—不典型增生(低度、高度)—癌变。在这个过程中,炎症因子起着举足轻重的作用。大量研究显示,肿瘤坏死因子(TNF)、Ras基因、p53、Wnt信号通路等细胞因子在CRC的发生上都具有重要作用。
(池肇春)
参考文献
[1] 池肇春,王青,许琳,等.消化系统疾病癌前病变与肿瘤[M].北京:军事医学科学出版社,2013.
[2] RIZZO A,PALLONE E,MONTELEONE G,et al. Intestinal inflammation colorectal cancer:a gouble-edged sword?[J]. Worid J Gastroenterol,2011,17(26):3092-3100.
[3] MATTAR M C,LOUGH D,PISHVAIAN M J,et al. Current management of inflammatory bowel disease and colorectal cancer[J]. Gastrointest Cancer Res,2011,4(2):53-61.
[4] GUPTA S,PROVENZALE D,REGENBOGEN S E,et al. NCCN guidelines insights:genetic/familial high-risk assessment:colorectal,version 3. 2017[J]. J Natl Compr Canc Netw,2017,15(12):1465-1475.
[5] RAMSEY M,KRISHNA S G,STANICH P P,et al. Inflammatory bowel disease adversely impacts colorectal cancer surgery short-term outcomes and health-care resource utilization[J]. Clin Transl Gastroenterol,2017,8(11):e127.
[6] LU X,YU Y,TAN S. p53 expression in patients with ulcerative colitis-associated with dysplasia and carcinoma:a systematic meta-analysis[J]. BMC Gastroenterol,2017,17(1):111
[7] WANG Y N,LI J,ZHENG W Y,et al. Clinical characteristics of ulcerative colitis-related colorectal cancer in Chinese patients[J]. J Dig Dis,2017,18(12):684-690.
[8] AKIMOTO M,TAKENAGA K. Role of the IL-33/ST2L axis in colorectal cancer progression[J]. Cell Immunol,2019,343:103740.
(环球医学编辑:常路)
来源:《腹痛诊断、鉴别诊断与治疗》
作者:池肇春
出版:人民卫生出版社
- 评价此内容




 3我要打分
3我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号


 会员登录
会员登录

