老爷爷曾做过主动脉腔内支架隔绝术 近期反复胸痛伴胸闷气短并加重为哪般?
62岁男性,因剧烈胸痛,7年前行主动脉腔内支架隔绝术。6个月前起反复胸痛伴胸闷气短,加重4天入院,既往:支气管哮喘病史20余年,未系统控制。高血压病、持续性心房纤颤病史10余年,间断服用“复方利血平氨苯蝶啶片”,血压控制不佳。此次反复胸痛伴胸闷气短是何原因?如何治疗?
患者男性,62岁,于2012年7月21日入院。
一、主诉
主动脉腔内支架隔绝术7年,反复胸痛伴胸闷气短6个月,加重4天。
二、病史
患者因剧烈胸痛,7年前行主动脉腔内支架隔绝术。6个月前起反复胸痛伴胸闷气短,加重4天入院,既往:支气管哮喘病史20余年,未系统控制。高血压病、持续性心房纤颤病史10余年,间断服用“复方利血平氨苯蝶啶片”,血压控制不佳。
三、诊疗经过
主动脉CT造影(CTA)证实,患者为DebakeyⅠ型主动脉夹层。入院诊断:1.DebakeyⅠ型主动脉夹层;2.高血压病3级(极高危);3.心律失常——持续性心房纤颤。
在全麻、深低温体外循环下行升主动脉、主动脉弓人造血管置换,胸主动脉覆膜支架置入术。术后恢复良好,第1日顺利撤机,拔除气管插管。
(一)患者出现呼吸困难、低氧血症、二氧化碳潴留,诊断哮喘,最终予机械通气治疗
患者第3日起反复出现喘息,予二羟丙茶碱静脉注射解痉平喘治疗效果不佳。第5日呼吸困难加重,端坐呼吸,神志清楚,烦躁不安,双肺闻及大量哮鸣音,腹胀。血气分析:pH 7.28,PaO2 41mmHg,PaCO2 78mmHg,P(A-a)O2 25mmHg,SB 26mmol/L,BE 2.3mmol/L,,PaO2/FiO2 77mmHg。根据患者存在哮喘病史,此次发作呈呼气性呼吸困难,听诊双肺大量哮鸣音,血气分析提示Ⅱ型呼吸衰竭,故诊断支气管哮喘急性重度发作。
【目前诊断】
支气管哮喘急性重度发作
【治疗方案】
应用甲泼尼龙静脉注射;氨茶碱静脉泵入;特布他林、布地奈德雾化吸入;丙卡特罗口服,呼吸困难无明显缓解。试行无创机械通气治疗,患者不耐受,故予气管插管,有创机械通气治疗。应用咪达唑仑及维库溴铵镇静肌松治疗后,采用压力控制通气(PCV)(患者体重110Kg),呼吸模式及参数:呼吸频率(f)14次/分钟,压力控制(PC)24cmH2O,呼气末正压(PEEP)6cmH2O,吸入氧浓度(FiO2)50%。
【治疗效果】
呼吸监测:潮气量(TV)380ml,气道峰压30cmH2O,平台压26cmH2O,PEEPi 10cmH2O,血氧饱和度88%。听诊双肺呼吸音对称,肺内干啰音消失。复查血气分析:pH 7.37,PaO2 54mmHg,PaCO2 64mmHg,P(A-a)O2 20mmHg,SB 25mmol/L,BE 1.7mmol/L,PaO2/FiO2 108mmHg。提示气道压力值持续偏高,低氧血症及高碳酸血症未得到有效纠正。
机械通气后患者血压下降至82/40mmHg,分析与患者正压通气后胸膜腔内压升高,致回心血量降低、心输出量下降及镇静药物应用等有关。给予积极补液,去甲肾上腺素0.2μg/kg/min静脉泵入,血压回升至123/67mmHg。
【临床分析】
患者平素未进行针对支气管哮喘的规范防治,经历气管插管、麻醉及手术应激后喘息发作,首先判断为哮喘再发,Ⅱ型呼吸衰竭。当常规药物(如吸入支气管扩张剂、静脉使用糖皮质激素)无效时,机械通气是急性重症哮喘的必须治疗手段。此时肺部在呼吸力学上表现为严重的支气管阻塞,由于呼气气流的驱动压降低及气道阻力的增加导致呼气气流受限,并产生内源性PEEP(PEEPi)。因为压力控制通气时在高气道阻力和PEEPi变化时易产生潮气量的显著变化,一般推荐使用容量控制通气(CV);由于本例患者宜采用肌松治疗,气道阻力和PEEPi相对恒定,选用了PCV,但仍不能保证潮气量及每分钟通气量,故无法纠正低氧血症及高碳酸血症。为避免气道高压和减轻肺过度充气,目前常采取的是“控制性低通气”或“允许性高碳酸血症”通气策略。但允许性高碳酸血症常常是不得已而为之的治疗策略,而且由于产生PEEPi气道部位与COPD不同,PEEPe的使用亦应谨慎。
【治疗调整】
为纠正低氧血症及高碳酸血症,更换呼吸模式,保证有效通气量,并适当提升PEEP,改善氧合。采用压力调节容量控制通气(PRVC),呼吸模式及参数:呼吸14次/分,预计TV 600ml,IT 1.1秒,PEEP 8cmH2O,FiO2 50%。
【治疗效果】
呼吸监测:潮气量595ml,气道峰压26cmH2O,平台压22cmH2O,血氧饱和度92%,PEEPi 8cmH2O。听诊双肺呼吸音对称,未闻及明显啰音。复查血气分析:pH 7.48,PaO2 58mmHg,PaCO2 48mmHg,PA-aO2 28mmHg,SB 27mmol/L,BE 3.8mmol/L,PaO2/FiO2116mmHg。气道压力值下降,高碳酸血症部分纠正,但低氧血症未得到有效纠正。
评价:PRVC为一种VT保证型控制通气,通过压力控制水平的调节来完成,是PSV和VSV的结合。该模式应用微处理机连续测定肺胸顺应性,并计算下一次通气要达到预定潮气量所需的吸气压力,从而以最低的压力达到预计潮气量。因此PRVC模式可以在保证潮气量的供给基础上,保持较低水平气道峰压,减少呼吸机相关性肺损伤,并能减少机械通气对循环影响,使患者耐受性增强,从而减少镇静剂及肌松剂的使用。
(二)难于纠正的低氧血症、肺透光度下降,疑诊急性肺损伤(ALI);心脏收缩功能严重减低,诊断心功能不全
患者补液及调整呼吸参数后血流动力学趋于稳定,血压回升,去甲肾上腺素减量至0~0.05μg/(kg·min)。但低氧血症仍无明显改善。双肺叩诊呈清音,呼吸音对称,双肺底闻及细小水泡音。心率113次/分,心律绝对不齐,各瓣膜听诊区未闻及病理性杂音。腹部膨隆,明显腹胀,叩诊呈鼓音,无肌紧张,肠鸣音未闻及。床旁卧位胸部X线(图1)示:肺容积缩小,肺透光度下降,心影增大,肺门纹理增强,紊乱。疑诊ALI,予定期肺复张及俯卧位通气,效果不佳。
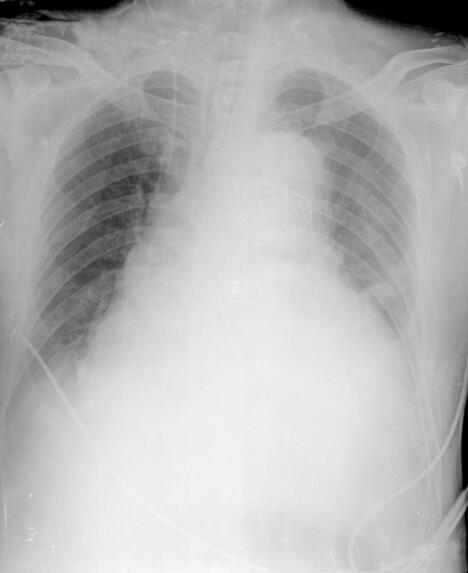
图1
心脏彩色多普勒检查:心脏收缩功能严重减低,EF 28%。中心静脉压上升至18mmHg。心功能测定:心脏指数(CI) 2.8L/min,系统血管阻力(SVRI)1820dyn·sec/cm5,每博变异量(SVV)10%。BNP 349pg/ml。故分析存在心功能障碍,遂增加PEEP至15cmH2O,并给予呋塞米利尿治疗以降低心脏负荷。但调整后病情再度恶化,血压下降至90/56mmHg,且尿量减少至0.5ml/h。
评价:ALI是一组在重度感染、休克、创伤及烧伤等疾病过程中,由于肺毛细血管内皮细胞和肺泡上皮细胞损伤造成弥漫性肺间质及肺泡水肿而引发的急性低氧性呼吸功能不全。其主要病理生理特征为肺容积减少、肺顺应性降低、严重的通气/血流比例失调。临床症状为进行性低氧血症和呼吸窘迫,而胸部影像学早期表现为非均一性的渗出性病变。该患者虽然经历了手术应激,体外循环,顽固性低氧,肺容积缩小,肺透光度下降,但诊断ALI依据明显不足。虽心脏彩色多普勒示心脏收缩功能严重减低,表现为低排高阻性病理生理性改变,但心衰的表象背后仍隐藏着未解决的问题,故按照心衰处置反而使病情恶化。腹部体征被忽视,是导致治疗未能彻底奏效的原因。
(三)腹部膨隆、肠鸣消失得到重视,诊断腹腔间室综合征(ACS)
再度查体:双肺底水泡音略减少,未闻及干啰音;心率124次/分,心律绝对不齐;腹部高度膨隆,腹壁张力增加,叩诊呈鼓音,肠鸣音未闻及。呼吸监测:潮气量600ml,气道峰压35cmH2O,平台压28cmH2O,血氧饱和度90%~91%。此时患者严重腹胀、肠鸣音消失的体征终于引起重视,考虑到患者经历全麻、深低温体外循环手术,存在脏器缺血再灌注损伤,术后持续腹胀,未排便,经历无创、有创通气后腹胀进一步加重。腹部X线示肠腔胀气。分析患者有腹腔高压(IAH)甚至腹腔间室综合征(ACS)可能。监测膀胱压(UBP)波动于18.5~22mmHg,故确定气道压力增高及血流动力学恶化与ACS有关。
【临床分析】
腹腔内压(IAP)升高,膈肌上移,并经膈肌传导压力至胸腔,使胸腔内压升高。一方面肺组织受到机械性压迫,导致肺容积缩小,膨胀不全,死腔增加,气道峰压及平均压均增高。氧输送障碍及肺血管阻力增高后引发肺内分流增加,导致V/Q失调,共同导致低氧血症及高碳酸血症的发生。另一方面,胸膜腔内压增高,使静脉回心血量减少,每搏输出量降低,为保证心输出量,常出现代偿性心率增快。同时,胸膜腔内压增高可直接导致心脏受压,影响心肌收缩力,降低CI。这也是此例患者被误认为是心衰的原因。增加PEEP、利尿治疗后,更加降低有效血容量,且加重ACS,导致气道力学及血流动力学均恶化,且仍无法有效纠正低氧血症。
为防止气压伤的发生,降低PEEP至10cmH2O,匀速补液,并予鼻饲管置管,胃肠减压,改善全胃肠动力及鼻饲大承气汤通便治疗,并加用谷氨酰胺保护黏膜免疫屏障功能,同时减少镇痛镇静剂的应用,纠正低钾血症,提高胶体渗透压以减轻组织水肿等,其后患者腹胀渐缓解,膀胱压(UBP)逐渐下降至12mmHg,心率下降,血压回升,停用去甲肾上腺素,尿量逐渐增多,且气道压力回落,低氧血症及高碳酸血症逐步纠正。
复查心功能:CI 3.5L/min,SVRI 1340dyn·sec/cm5,SVV 8%。48小时后血气分析:pH 7.51,PaO2 65mmHg,PaCO2 44mmHg,SB 28mmol/L,BE 5.0mmol/L,PaO2/FiO2 189mmHg。5天后顺利撤机,PaO2回升至74mmHg。
评价:正确调整呼吸机参数是机械通气治疗成功的必备条件。但该例患者由于ACS的存在,影响了呼吸力学及各项心功能参数,同时因未充分考虑机械通气及镇静镇痛药物对SVV等项的影响,导致了误判。使用PEEP可以开放气道,防止呼气末小气道或肺泡闭陷。但PEEP升高同样影响静脉回流,使心排出量进一步降低。同时还因引发肠道及肝脏淤血等,使该患者未予重视的腹胀体征更加严重。因此临床工作中机械通气时最佳的PEEP的确定,往往不应仅仅根据P-V曲线拐点等来确定,而是应该在呼吸力学监测评估中获得的能达到最大肺顺应性、最小肺内分流,对循环不良影响最小、最低吸氧浓度时的最小PEEP。虽然提升PEEP是改善氧合的重要手段,但由于该患者肺外因素的共同作用,PEEP未能达到预期效果,反而导致气道压力显著升高及血流动力学恶化,后期识别并积极降低腹腔内压(IAP),方使病情得以逆转。
四、机械通气与腹腔间室综合征
腹腔间室综合征(ACS)是指腹腔内高压伴发多器官功能障碍引起的临床综合征。20世纪80年代Kron等描述腹主动脉瘤手术后,腹腔高压(IAH)所致的病理生理学改变首次提出ACS的概念。ACS常用的分级方法有2种:Meldrum等根据膀胱压的检测将IAP分为4级,10~15mmHg(13.6~20.4cmH2O)为Ⅰ级,16~25mmHg(21.8~34.0cmH2O)为Ⅱ级,26~35mmHg(35.4~47.6cmH2O)为Ⅲ级,>35mmHg为Ⅳ级。Burch等根据IAP的高低将ACS分为4级:IAP达10~15cmH2O(7.35~11.03mmHg)为Ⅰ级,15~25cmH2O(11.03~18.38mmHg)为Ⅱ级,25~35cmH2O(18.38~25.74mmHg)为Ⅲ级,>35cmH2O(25.74mmHg)为Ⅳ级。
目前ACS的诊断通常包括:①IAP≥25mmHg或30cmH2O;②出现下述一个或一个以上临床表现:气道压增加、低氧血症、少尿或无尿、心输出量下降、低血压和酸中毒;③经腹腔减压后能证实改善症状。
回顾该例患者,由于经历深低温体外循环手术所致的缺血再灌注损伤,氧自由基及多种炎症介质的释放使腹腔内脏及血管容量增加,从而导致腹腔内压(IAP)升高。后由于支气管哮喘发作再次机械通气治疗,正压通气直接升高胸腔内压的同时也将压力传递至腹腔,尤其是为改善氧合使用高水平PEEP,进一步影响静脉回流,引发肠道淤血,并使腹腔组织细胞外液容量增多,使已存在的腹腔高压(IAH)更趋严重,发生腹腔间室综合征(ACS)。而ACS反过来又升高胸膜腔内压,加重低氧血症及高碳酸血症,由此形成恶性循环,加重病情。因此对于机械通气患者如果出现原发病难以解释的低氧血症并伴有血流动力学异常,不应只着眼于肺组织局部,而应从整体角度明确病因,合理处置。
小贴士
膀胱压力测定方法
膀胱压力测定方法:患者取仰卧位,将测压管与Foley导尿管相连接,向膀胱内注入50~100ml等渗盐水,然后通过三通管连接压力计,以耻骨联合为零平面,水柱高度即为膀胱压。
在0~70mmHg腹腔内压(IAP)范围内,膀胱压与IAP直接测量值相关性很高,且操作简便,故目前被认为是间接测量IAP的“金标准”。但需注意如为小膀胱、神经源性膀胱或有腹腔黏连等,则不宜用膀胱压来估测IAP。另外膀胱压联合胃黏膜pH值(pHi)测定是诊断早期IAH或腹腔间室综合征(ACS)的一个敏感指标,膀胱压升高伴酸性pHi提示应早期进行腹腔减压术。
大连医科大学附属第一医院 黄日红 张中和
(环球医学编辑:余霞霞)
来源:《防范与走出常见诊疗误区:呼吸疾病临床病例精粹》
作者:康健
页码:362-365
出版:人民卫生出版社
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号



 会员登录
会员登录

