老爷爷患上脑膜瘤伴中枢神经系统淋巴瘤 如何治疗?
80岁男性,因“发现左额占位5年,进行性失语1月余”入院。如何诊断及治疗?
一、病例介绍
患者,男性,80岁,因“发现左额占位5年,进行性失语1月余”入院。患者于5年前体检时发现左额占位(图1),T1等信号T2等信号,未进一步行增强检查。患者外院就诊考虑患者脑膜瘤可能大,结合患者年龄建议保守治疗密切随访。患者之后未定期就诊复查头颅MRI。患者自1个月前开始出现言语迟缓,主要表现为言语表达困难,无言语理解障碍,进行性加重,伴右侧肢体肌力进行性减退,左侧肢体肌力未受影响。患者就诊外院后进一步查头颅MRI提示左额多发病灶,浅部病灶明显均匀强化,考虑患者既往病史考虑脑膜瘤可能大;深部病灶不均匀强化,伴坏死,高级别胶质瘤不能除外(图2)。患者进一步查头颅FDG-PET提示左额浅部病灶放射性摄取值轻度增高,SUV值最大8.9,结合病史,考虑颅内原发低代谢肿瘤(脑膜瘤可能大);左额深部侧脑室上方病灶放射性摄取异常增高,SUV最大值21.6,考虑脑内原发恶性肿瘤可能大,体部PET显像未见FDG代谢明显异常增高(图27-3)。患者入院后积极完善相关检查,排除手术禁忌后行左额浅部病灶切除+深部病灶活检术,术中冷冻结果提示左额浅部病灶为脑膜瘤,深部病灶为小圆细胞恶性肿瘤。
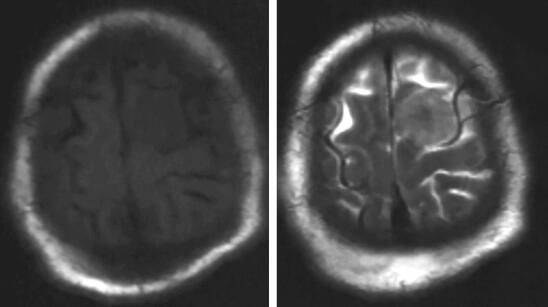
图1 患者2012年头颅MRI平扫提示左额病灶,T1等信号(左),T2等信号(右),未行增强扫描

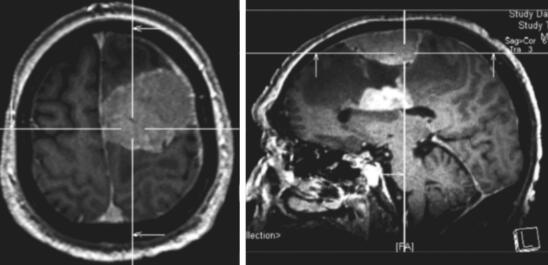
图2 患者2017年复查头颅MRI增强提示左额多发病灶,浅部病灶明显均匀强化;深部病灶不均匀强化,伴坏死
查体:患者神志清,精神可,言语表达差,查体配合欠佳;脑神经检查阴性;右侧肢体肌力Ⅲ级,左侧肢体肌力正常,肌张力正常,右侧病理征阳性,行走不稳,向右侧偏斜倾倒;闭目难立征(+),左侧指鼻试验、快复动作、跟膝胫试验不能配合。
二、讨论目的
该患者诊断及下一步治疗?
三、诊治建议
患者老年男性,头颅MRI提示左额深浅两个病灶,结合患者目前影像学检查及术中冷冻结果,患者诊断基本明确,待正式病理报告确定下一步治疗。
四、治疗过程
目前患者术后康复中,正式病理结果未出,待正式病理结果确定下一步治疗。
五、鉴别诊断
该患者颅内病灶需要跟以下疾病相鉴别:
1.高级别胶质瘤
随着年龄的增加,恶性胶质瘤的发病率也增加,一半以上的恶性胶质瘤患者年龄大于65周岁。而恶性胶质瘤中,以胶质母细胞瘤(WHO Ⅳ)最为常见。胶质母细胞瘤患者根据肿瘤部位和大小的不同,临床表现差异较大。部分患者无症状或者通常表现为记忆力减退、轻度头晕及乏力等症状,部分功能区胶质瘤患者还可以表现为一侧肢体肌力减退或者失语等相应功能缺损表现,癫痫症状较低级别胶质瘤少见。部分肿瘤发生出现出血卒中时可以表现为急性剧烈头痛等脑出血表现。在CT上根据肿瘤实质性情况的不同,高级别胶质瘤可表现为低密或者等密度病灶。在MR影像上通常表现为T1等或者低信号,T2高信号,而根据肿瘤血-脑脊液屏障破坏程度的不同,肿瘤通常可以表现为不规则或者花环状强化,伴有坏死和囊变,边界不清,瘤周水肿较少见。在FDG-PET中高级别胶质瘤通常表现为放射性物质的异常高摄取,但是FDG-PET通常不能用来鉴别诊断恶性程度相近的脑转移瘤和恶性胶质瘤。该患者老年男性,临床上逐渐出现失语及功能障碍等症状,额叶深部病灶在MRI成不均匀明显强化,并且FDG-PET显示为颅内原发的恶性肿瘤(图3),因此恶性胶质瘤可能依然大,需要进一步病理明确。

图3 患者头FDG-PET提示左额浅部病灶放射性摄取值轻度增高,SUV值最大8.9(A),左额深部侧脑室上方病灶放射性摄取异常增高,SUV最大值21.6(B)
2.原发性中枢神经系统淋巴瘤
中枢神经系统淋巴瘤是一种原发于中枢神经系统的罕见的节外非霍奇金淋巴瘤,肿瘤可以原发于脑、脊髓、软脑膜或者眼,并且不伴有全身其他部位的浸润。大多数患者起病较急,病程较短,通常表现为头痛、头晕及四肢乏力等非典型症状。在CT上,中枢神经系统淋巴瘤通常表现为等密度或者稍高密度影;在MRI影像上则表现为T1等低信号,T2高信号;在增强图像上则表现为代表性的均匀一致的团块结节状强化,坏死和囊变少见;并且肿瘤的占位程度与瘤周水肿,与肿瘤的大小不成比例。在FDG-PET-CT上中枢神经系统淋巴瘤病灶的SUVmax值一般在14~22之间,表现为放射性摄取异常增高的病灶。与此同时在MRS上中枢神经系统淋巴瘤通常还可以有特异性的大脂质峰出现。该患者一侧肢体肌力减退和失语起病,MRI提示病灶强化明显,与此同时SUV值最高为21.6,需要考虑中枢神经系统淋巴瘤的可能性,具体诊断待病理确诊核实。
3.脑转移瘤
脑转移瘤是临床上最常见的颅内肿瘤,15%~30%的肿瘤患者会发生脑转移。脑转移瘤的组织来源中。44%为肺,10%为乳腺,7%为肾脏来源,10%的颅内转移瘤不能确定其原发病灶。脑转移瘤通常是血行转移至脑,因此位于灰白质交接处多见。80%的转移瘤位于幕上。除了原发病灶相关的临床症状,脑转移瘤患者通常可有头痛、恶心呕吐等颅内压增高的症状和由于肿瘤压迫产生的相关功能障碍。CT检查中,单发的颅内转移瘤病灶通产表现为类圆形或者圆形,高密度或者混杂密度的病灶。在MRI检查中脑转移瘤通常表现为多发或者单个病灶,灰白交界处多见,病灶边界比较清楚;T1等或者低信号,T2高信号;部分黑色素瘤,因黑色素的顺磁效应呈现出T1高信号,增强图像上病灶成结节状或者环状强化;瘤周水肿较严重,而坏死和囊变范围较小。脑转移瘤在FDGPET表现为异常的放射性摄取病灶,但是因受其分辨率的影响,可能会遗漏较小的颅内转移病灶,但是有助于患者原发病灶的定位。在本病例中,患者老年男性,MRI提示病灶位于左额深部侧脑室上方的白质深部,FDG-PET检查中体部未见放射性异常摄取病灶,因此该诊断可以暂不考虑。
六、结局和预后评估
患者术后病理结果回报:(左额)不典型脑膜瘤(WHO Ⅱ级),免疫组化:EMA(+),VIM(+),stat6(-),PR(+),Ki-67(5%+),GFAP(-);(左额深部)恶性B细胞淋巴瘤,免疫组化:CD20(+),CD79a(+),Bcl2(+),Bcl6(部分+),CD3(-),Ki-67(70%+),PAX-5(+),CD10(-)。患者左额脑膜瘤和原发性中枢神经系统淋巴瘤(弥漫大B细胞型)诊断明确。患者术后一般状况可,遂先予甲泼尼龙激素治疗。患者术后复查头颅MRI提示淋巴瘤病灶较之前明显缩小(图4),继续予激素治疗,拟康复后转血液科行后续治疗。患者于术后第11天出现便血,停用激素并予支持对症处理后患者便血症状不能控制,反复消化道出血,于术后3周因“多脏器功能衰竭及消化道出血”宣告死亡。

图4 患者术后第二天复查头颅MRI提示左额深部病灶较术前明显缩小
七、专家点评
肿瘤学临床诊断大多基于“一元论”原则,但是部分患者可以同时伴发两种不同性质的肿瘤。本病例系老年患者,影像学显示两个病灶具有不同的影像特征和生物学特征,最终病例确诊为“不典型脑膜瘤(WHO Ⅱ级)伴原发性中枢神经系统淋巴瘤(弥漫大B细胞型)”。由于老年患者脑膜瘤和淋巴瘤都是好发年龄,因此两种不同性质的肿瘤同时伴发也是可能的。治疗原则是首先针对危及生命的恶性淋巴瘤。该患者拟首先采用激素缓解临床症状,再决定下一步的对因治疗。遗憾的是患者出现严重的皮质醇激素相关并发症,以至于最后死于下消化道出血。
(作者:阿卜杜米吉提·艾拜杜拉 审稿人:初曙光)
(环球医学编辑:余霞霞)
来源:《神经系统肿瘤病例析评:华山医院多学科诊疗团队临床病例精粹》
作者:毛颖 吴劲松 梁晓华
页码:204-209
出版:人民卫生出版社
- 评价此内容




 3我要打分
3我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号

 会员登录
会员登录

