脑梗死病情刚平稳 死神又向他招手
67老年男性,因“左侧肢体麻木、无力1天”前来住院。该男性就诊时脑梗死诊断明确,入院时双下肢静脉曲张,经治疗病情基本平稳,但因左侧偏瘫一直卧床。入院第7天,本已脱离危险病情平稳的患者开始反复出现类心绞痛样表现,硝酸甘油舌下含化后症状只能短暂缓解。后来证实,患者竟是“刚逃虎口,又进狼窝”,幸亏医生及时发现并采取防止措施,才化险为夷。
一、病历摘要
患者男性,67岁,主因“左侧肢体麻木、无力1天”于2006年4月23日收入院。患者一天前晨起时发现左侧肢体麻木、无力,左侧口角流涎,言语略不清,不伴头痛、呕吐,无饮水呛咳、吞咽困难等。发病后1天收入神经内科普通病区。既往高血压病史30余年,血压最高180/110mmHg,口服福辛普利等降血压药物可控制在130/80mmHg。心房纤颤史3年,口服胺碘酮治疗。否认药物过敏史、外伤史和手术史。否认肝炎、结核病等传染疾病史。否认脑血管病史及家族遗传病史。不吸烟,戒酒3年。
入院后体格检查:T36.2℃,P68次/分,R18次/分,BP130/75mmHg。发育正常,营养中等,被动体位,双下肢浅静脉曲张。双肺呼吸音清晰;心率68次/分,律不齐,未闻及杂音。腹软,肝脾肋下未及。神经系统检查:意识清楚,精神差,言语略不清晰,智能正常。颈无抵抗,Kering征阴性。双眼向左侧凝视障碍,未见眼球震颤;双侧瞳孔等大等圆,直径2.5mm,直接和间接对光反射灵敏。双眼闭目有力,左鼻唇沟浅,示齿右偏。悬雍垂居中,咽反射存在,伸舌左偏。左上下肢肌力0级,肌张力低,腱反射低,Hoffman征和Babinski征阳性;右上下肢肌力5级,肌张力正常,腱反射正常,病理征阴性。左偏身痛觉减退,右侧正常。
入院时诊断为脑梗死(右侧大脑中动脉主干闭塞),心律失常(心房纤颤)。入院当天CT扫描提示右侧大脑半球、基底核密度稍减低,右侧颞叶脑沟变浅,右大脑中动脉供血区灌注降低(图1)。予以静脉输注前列腺素E10μg,每日1次;田七人参注射液350mg,每日1次;20%甘露醇125ml,每6小时1次;甘油果糖250ml,每12小时1次;口服阿司匹林肠溶片100mg,每日1次;福辛普利5mg,每日1次;美托洛尔12.5mg,每日1次;尼卡地平40mg,每日2次;胺碘酮100mg,每日2次。经上述治疗病情基本平稳。入院第4天复查头颅CT扫描,提示右侧大脑中动脉供血区域大面积脑梗死(图2)。入院第7天晨起突感胸闷,持续30分钟,但不伴胸疼,舌下含服硝酸甘油后有所缓解。进一步检查发现双肺呼吸音粗,肺底可闻及少许湿啰音;心率62次/分,律不齐,未闻及杂音;双下肢无水肿。此时心肌酶检测在正常范围(表1)。心脏Doppler超声显示左心扩大,左室节段性运动不良,左室壁肥厚。心内科会诊后不排除冠心病可能,增加口服单硝酸异山梨酯缓释胶囊50mg,每日1次;劳拉西泮0.5mg,每晚1次;胸闷有所好转。当日下午2时再次胸闷不适,同时右腿麻木、疼痛,双下肢膑骨下10cm处周经(右侧31.6厘米,左侧31.2厘米)基本对称。舌下含化硝酸甘油0.5mg后胸闷稍有缓解。入院第9天下午2时右侧髋关节疼痛,但测量双下肢周径较前无明显变化,经口服布洛芬缓释胶囊0.3g、加强活动和热敷后疼痛缓解。入院第11天双下肢轻度凹陷性水肿。入院第12天上午9时胸闷憋气加重,舌下含化硝酸甘油(0.5mg)不能缓解。复查心肌酶仍在正常范围内;心电图显示窦性心动过速(132次/分),右束支传导阻滞,V1~V4导联ST段压低明显,T波倒置。考虑心功能不全,予以呋塞米40mg,每日静脉注射1次;硝酸甘油5mg加入生理盐水49ml,每小时6ml泵入;地高辛0.125mg,每日口服1次;抬高床头30度;症状略有好转。当日下午5时胸闷、憋气明显,血气分析(表2)提示低氧血症(PaO247﹒6mmHg)、低碳酸血症(PaCO231﹒0mmHg)、轻度碱中毒(pH7.513)。再次复查心肌酶仍在正常范围,但D‐二聚体(正常值<0.4mg/L)连续3次增高(5.5mg/L,2.6mg/L,1.4mg/L)。床旁X线胸片(图3)显示心影增大。根据上述临床表现过程拟诊断为肺血栓栓塞,立即开始抗凝治疗。予以口服华法林,每日3mg;皮下注射低分子肝素4000IU,每12小时1次;同时监测凝血指标(表3),并调整药物用量。入院第14天左胸前区阵发性钝痛,伴胸闷、憋气。查体心音有力,心律不齐,未闻及杂音;两肺可闻及湿啰音。因病情加重转入神经内科重症监护病房(N‐ICU)。转入当天胸部螺旋CT扫描提示双侧肺动脉中心型血栓栓塞(图4)。下肢血管超声检查提示右下肢腘静脉前壁附壁血栓形成,左侧胫前静脉和胫后静脉远端、双腓静脉血栓形成,双下肢静脉红细胞聚集征,左侧下肢静脉瓣功能轻度不全(图5)。国际标准化比率(INR)2.67,活化部分凝血酶时间(APTT)69s。继续抗凝治疗,并抬高双下肢,改善血液回流。此后病情逐渐趋于稳定,未再诉胸闷、胸痛、气短不适,双肺呼吸音清晰,双下肢水肿消退,N‐ICU治疗22天后病情平稳转回普通病区。入院50天病情好转出院。继续口服华法林3mg,每日1次,连续11个月。
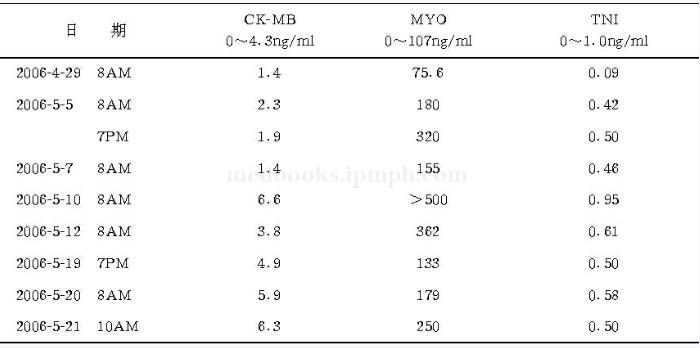
表1心肌酶监测

图1头颅CT(2006‐4‐23)
右侧大脑半球、基底核密度稍减低,右侧颞叶脑沟变浅(a)。灌注脑血容量图:右侧大脑中动脉供血区脑血流量较对侧明显减少(b)

表2血气分析监测
图2头颅CT(2006‐4‐27)右侧大脑中动脉供血区域脑组织密度明显减低
图3X线胸片(2006‐5‐5)显示心影增大
图4胸部螺旋CT(2006‐5‐7)
肺动脉主干及左、右肺动脉增宽,左、右肺动脉干内可见斑块状、条片状充盈缺损
图5下肢深静脉超声检查(2006‐5‐7)
右下肢静脉后壁可探及14mm×3﹒8mm中等回声物附着
表3凝血指标监测
续表
二、病例特点与分析
(一)病例特点
1﹒患者老年男性,安静状态下(睡眠中)起病。
2﹒既往高血压病30余年,心房纤颤3年,不吸烟,戒酒3年。
3﹒主要表现为左侧上下肢麻木、无力,左口角流涎,言语略不清晰。
4﹒主要阳性体征为精神差、双眼向左凝视障碍、左鼻唇沟浅、伸舌左偏;左上下肢肌力0级,肌张力低,腱反射降低,Hoffman征和Babinski征阳性;左偏身感觉减退。
5﹒住院期间反复胸闷、憋气、气促,双肺可闻及湿性啰音,右下肢麻木、疼痛、轻度凹陷性水肿。
6﹒重要辅助检查发现:①头颅CT扫描显示右侧大脑中动脉供血区域大面积脑梗死;TCD呈高阻性脑动脉硬化血流频谱改变,颅内动脉多处狭窄,右侧大脑中动脉严重狭窄;②胸部螺旋CT扫描显示双侧肺动脉中心型血栓栓塞,血气分析呈低氧血症和低碳酸血症改变,血浆D‐二聚体增高;③心电图显示窦性心动过速,右束支传导阻滞,V1~V4导联ST段压低和T波倒置;心脏彩色Doppler超声显示左心扩大、左室节段性运动不良和左室壁肥厚;床旁X线胸片显示心影增大;④下肢血管超声显示右侧腘静脉前壁附壁血栓形成,左侧胫前静脉、胫后静脉中远端、双侧腓静脉血栓形成,双侧下肢静脉红细胞聚集征,左侧下肢静脉瓣功能不全。
(二)病例分析
1﹒脑梗死
(1)定位分析:左鼻唇沟浅,伸舌左偏,提示右皮质脑干束受损;左肢体无力,肌张力高,腱反射亢进,病理征阳性,提示右皮质脊髓束受损;左偏身感觉减退,提示右侧脊髓丘脑束及其上行纤维或右侧大脑半球中央后回皮质感觉区受损;双眼向左凝视障碍,提示右额中回后部或左脑桥侧视中枢受损;结合头颅CT扫描显示的右侧大脑半球低信号,考虑病变位于右侧大脑半球中动脉供血区域。
(2)定性分析:患者老年男性,既往高血压30余年,房颤3年,睡眠中缓慢起病,主要表现为右大脑半球神经功能缺失,故首先考虑缺血性脑血管疾病,经头颅CT扫描证实为右中大脑中动脉供血区域脑梗死。患者虽有房颤病史,但安静缓慢起病,心脏彩色Doppler超声未见各心腔附壁血栓和瓣膜处血栓,TCD显示右大脑中动脉严重狭窄,故推测脑梗死由脑血栓形成所至。
2﹒血栓栓塞症
(1)下肢深静脉血栓:患者高龄,高血压病史30年,入院时查体发现双侧下肢浅静脉曲张,入院后因肢体瘫痪而卧床,住院期间先后出现右腿麻木、疼痛,右髋关节疼痛,轻度双下肢凹陷性水肿等,提示下肢静脉血栓形成。经下肢血管超声检查证实为双下肢深静脉血栓形成。
(2)肺血栓栓塞:患者住院期间反复出现胸闷、憋气、气促,两肺听诊可闻湿啰音,但无心前区针刺样或压榨样疼痛。心肌酶监测提示后期轻度增高,但无心肌梗死心电图演变过程,故心肌梗死诊断证据不足。患者入院时已经存在双下肢浅静脉曲张,并有许多下肢静脉血栓危险因素,结合入院后出现的下肢静脉血栓表现,不能排除肺血栓栓塞可能。其疑诊依据为低氧血症和低碳酸血症,纤维蛋白原和D‐二聚体增高,心电图窦性心动过速、右束支传导阻滞和心肌缺血改变,心脏彩色Doppler超声左心扩大、左室节段性运动不良和左室壁肥厚以及床旁X线胸片心影增大等。当胸部螺旋CT扫描提示双侧肺动脉中心型血栓栓塞表现后,肺血栓栓塞诊断成立。而下肢血管超声提示的双下肢深静脉血栓形成,使肺血栓栓塞病因诊断明确。
三、文献复习
(一)概述
虽然脑卒中患者发病1周内的死亡常常由严重脑损伤引起,但随后几周死亡的主要原因便是一些潜在的能够预防的继发性病变,如肺炎、肺血栓栓塞和败血症等。Bounds等临床观察发现,脑梗死死因从高到底依次为小脑幕疝、肺炎、心脏疾病和肺血栓栓塞等。Viitanen和Silver的临床分析与Bounds相似,脑卒中患者1周内死亡以原发疾病为主(90%),第2~4周以肺血栓栓塞症为主(30%),第2~3个月以肺炎为主(27%),3个月后以心脏疾病为主(37%)。由此看来,住院期间(脑卒中第2~4周)肺血栓栓塞症应特别引起重视。
与肺血栓栓塞症相关的概念:深静脉血栓形成(deep venous thrombosis,DVT)指纤维蛋白、血小板、红细胞等血液成分在深静脉血管腔内形成血凝块。肺血栓栓塞症(pulmonary thromboembolism,PTE)为来自静脉系统(50%~90%来自下肢静脉)或右心的血栓栓子阻塞肺动脉或其分支所致的病症,以肺循环功能、呼吸功能障碍为主要临床表现和病理生理特征。静脉血栓栓塞症(venous thromboembolism,VTE):DVT和PTE是VTE的二种类别,是VTE在不同部位和不同阶段的两种重要临床表现形式。换言之,DVT和PTE可以总称为VTE。深静脉血栓形成后综合征(post‐thrombotic syndrome after DVT,PTS)指急性期DVT治疗不当而逐渐出现的下肢疼痛、沉重感、站立或行走水肿加重等临床表现,严重时皮肤和皮下组织发生病变,包括静脉曲张性湿疹、皮下萎缩(脂性硬皮病)、色素沉着以及慢性皮肤溃疡等。慢性血栓栓塞性肺动脉高压(chronic thromboembolism pulmonary hypertention,CTPH)指一次或反复多次肺动脉栓塞导致的肺动脉高压。
虽然PTE与心血管疾病和肺部疾病密切相关,但毕竟不是胸部独立的疾病,而可能是DVT的一个并发症。约60%~80%的持续性PTE患者可发现DVT,而高达50%~90%的近端DVT(proximal DVT,PDVT)患者并发PTE。
(二)发病率
2005年Skaf报告了美国从1979年至2003年14109000例缺血性卒中和1606000出血性卒中后PTE、DVT和VTE的发生率,分别为0.51%(72000例)、0.74%(104000例)、1.17%(165000例)和0.68%(11000例)、1.37%(22000例)、1.93%(31000例)。2006年美国人口普查局一项长达19年的缺血性脑卒中患者死因登记报告显示,缺血性卒中患者约0.55%(11101例/2000963例)发生致死性PTE,经调整诊断敏感性后,增加到1.5%~2.1%。
2003年徐俊堂的国内文献荟萃发现,卒中后未经抗凝治疗患者PTE发生率为11%~75%,监护室发生率更高,约为25%~42%。2004年孙葵葵报道488例脑卒中患者,106例(21.7%)发生DVT,其中355例卧床患者中86例发生DVT(24.2%),133例非卧床患者中仅11例发生DVT(8.3%)。虽然卒中后有症状的PTE发生率可能并不高,但PTE发病的隐匿性和临床表现的复杂性使脑卒中患者早期病死率增加,如25%的患者发生PTE,而死亡前近半数患者得不到确诊。因此,脑卒中后PTE具有漏诊率高、误诊率高、延误诊断时间长和死亡率高四大特点。
(三)危险因素
1﹒德国病理学家Virchow将血栓形成的危险因素归纳为三个方面:①静脉血淤滞,最具代表性的是左侧或右侧髂总静脉受压。通常发生于应用镇静或肌松剂、充血性心力衰竭、正压通气、长期卧床或制动的患者,而这些患者集中在ICU;②静脉损伤,如炎症或导管留置等原因引起血管内皮损伤;③高凝状态,见于某些血液高凝状态疾病,如糖尿病、自身免疫性疾病(血凝亢进)、红细胞增多症、恶性肿瘤、败血症、全身炎症反应综合征(SIRS)、口服避孕药和激素替代治疗等。
2﹒缺血性卒中后VTE常见危险因素可分为原发性(遗传性)和继发性两类(表4)。
表4缺血卒中后VTE危险因素
3﹒根据危险因素对VTE的影响,分为低危险性、中度危险性和高危险性(表5),其对评估VTE发生的可能性具有重要意义。
表5VTE发生危险分级
续表
(四)VTE演变过程
绝大多数DVT因小腿深静脉瓣破坏所至,半数血栓在72小时内自行溶解;1/4处于静止状态,很少出现腿部症状(发生率2%);另1/4在1周内向近端扩展,如腘静脉和髂静脉。近端DVT约80%有腿部症状,半数继续向上蔓延或脱落游走,最终引起PTE。DVT的进展危险性和PTE发生的危险性是随着血栓形成前诱发因素的持续存在或增多加重而增高的。约10%的症状性DVT患者在5年内发展为血栓形成后综合征,即使PTE得到治疗,仍有5%发展为慢性血栓栓塞性肺动脉高压。
(五)PTE病理生理
1﹒血流动力学改变
PTE血流动力学改变程度取决于栓子大小、基础心肺功能状态和神经-体液调节作用的强弱。具体改变如下:①缺氧引起血管痉挛,肺动脉阻力增加,无心肺疾病的患者平均肺动脉压可升至正常的2倍,而有心肺疾病患者额外增加2倍,在某些特殊的情况下,如慢性血栓栓塞性肺动脉高压时,肺动脉压可超过体循环动脉压;②右心室后负荷增加导致右心室扩大,右心舒缩功能减低;同时三尖瓣环形扩大,三尖瓣反流;最终出现右心衰竭。多数患者能维持动脉血压在正常水平并持续12~48小时,表现出血流动力学稳定的假象,随后血压急剧下降(升压药抵抗性动脉压降低),甚至心搏骤停;③右心室扩大使收缩末期室间隔左移,左心室正常流出通道不畅,舒张期左室舒张受限,左心室舒张功能降低,舒张期左室血液充盈不足。此时,左心室充盈主要由左心房收缩维持,在Doppler上表现为显著的A波高于E波;④因右心室压力增高而压迫右侧冠状动脉,使心内膜下血流灌注减少和心肌氧供降低,从而导致心肌缺血。右心室的微小梗死可使肌钙蛋白增高,右心室负荷增高也可使B型利钠肽前体和B型利钠肽增高。
2﹒气体交换障碍
PTE可出现多种气体交换障碍现象(表6)。
表6PTE气体交换障碍
(六)临床表现
1﹒DVT
发病部位多见于小腿肌静脉、大腿肌静脉、髂静脉区域。左下肢多于右下肢,大约为4.3∶1。约74.5%的下肢DVT患者无自觉症状和明显体征。血栓仅局限在小腿静脉时症状不严重,急性期表现为患肢肿胀、周径增粗、疼痛或压痛、皮肤色素沉着,行走后患肢易疲劳或肿胀加重等。若血栓向近端延长,则引起大腿肌静脉和髂静脉血栓形成(常为单侧),表现为肢体肿胀发热,沿静脉走行出现压痛,浅静脉怒张和可触及条索状团块。动态测量双下肢周径可评估两侧肢体差异,测量点为髌骨上缘(大腿)上方15厘米处,髌骨下缘(小腿)下方10厘米处,两侧之差大于1厘米有临床意义。
DVT未经治疗或治疗强度、持续时间不足时,将转入慢性期,此时腿部明显水肿,组织内压超过微血管灌注压,导致局部皮肤发白,临床上称之为白色炎性疼痛或股白肿(phlegmasia alba dolens)。白色炎性疼痛可逐渐进展为蓝色炎性疼痛或股蓝肿(phlegmasia cerulean dolens),即静脉内瘀血,还原血红蛋白增加,皮肤呈紫蓝色。由于血栓逐渐纤维化,将导致静脉瓣膜破坏,造成静脉血液反流,患者站立或步行过久后,下肢静脉血流瘀积,下肢明显肿胀不适,越走越慢,胀痛越来越重,直至被迫止步,待休息片刻后,才能继续行走,临床称为静脉性间歇性跛行。当血液淤滞甚至呈阻塞状态时,可引起动脉强烈痉挛,肢体剧烈疼痛、肿胀,皮肤青紫,皮温降低,足背、胫后动脉搏动减弱或消失,形成静脉性坏疽(venous gangrene)。临床将这些慢性变化称为深静脉血栓形成后综合征。DVT出现症状的患者,PTS累计发生率1年后17%,2年后23%,5年后28%,8年后29%。
深静脉血栓形成分为三型:①周围型:血栓形成局限于小腿肌静脉,向近端扩展范围限于腘静脉远端,以血液逆流为主,后期再通率达95%;②中央型:血栓局限于髂-股段,以血液回流障碍为特点,自动再通率极低,整个下肢肿胀,大腿比小腿明显,浅静脉扩张,大腿根部及耻骨区都有浅静脉扩张;③全肢型:原发病变位于髂-股段静脉并向远端蔓延,或小腿肌静脉血栓向近端扩展,此时既有血液倒灌,又有回流障碍,临床上兼有上述二型特点。
2﹒PTE
肺动脉血栓栓塞的严重程度和持续时间不同,临床症状亦有所不同,除了慢性血栓栓塞性肺动脉高压外,PTE分为3种主要类型(表7):急性小面积PTE(acute minor pulmonary thromboembolism)、急性大面积PTE(acute massive pulmonary thromboembolism)和亚急性大面积PTE(subacute massive pulmonary thromboembolism)。
表7PTE分型
*PAP(pulmonary arterry pressure)=肺动脉压,#mRAP(mean right atrial pressure)=平均右心房压
(1)急性小面积PTE:多无症状,若有则最常见的是活动时气急;其他可有与咯血相关的尖锐胸痛,与胸膜疼痛相关的呼吸浅快等。因气体交换障碍轻微,仅皮肤黏膜表现为发绀。胸部查体发现渗出和实变共同存在的胸膜磨擦音和摩擦感。发热较为常见,且不易同感染性胸膜炎相鉴别。发热和疼痛可引起窦性心动过速。小面积PTE并不使左心室受压,因此能很好地维持心输出量,血压常在正常范围。有时会错误地认为肺动脉瓣第二心音增强,但右心室压正常或仅轻度升高,故心音通常是正常的,静脉血压也正常。
(2)急性大面积PTE:常见症状是急性呼吸窘迫。低氧血症或心输出量减少时可出现晕厥,约5%~10%出现休克。低血压、低氧血症、心脏泵血能力减弱同时出现时,表现为类心绞痛样胸痛。约50%确诊患者在超声心动图上可见右心室功能不全。常见的体征是:①心输出量减少导致窦性心动过速、低血压和外周肢体发凉;②呼吸困难(非垂直性)和发绀;③右心室壁张力增高(静脉压升高)、呼吸窘迫、胸骨下奔马率、第二心音分裂(右心室射血延迟),但不易觉察。肺动脉压中度增高时,肺动脉瓣第二心音并不增强。
(3)亚急性大面积PTE:为几周内小至中等大小的栓子多次栓塞肺动脉所致。栓塞发生缓慢,有足够的时间自行调节和代偿,故右心室压比急性PTE高。尽管如此,心脏仍有足够的代偿能力,右心衰竭程度轻于肺动脉闭塞所致的心脏功能不全的严重程度,特别是轻于急性大面积PTE。主要临床表现有:①进行性加重的呼吸困难,特别是活动耐受性减低;②静脉压异常升高,胸骨下闻及第三心音,尤在吸气时增强。由于心输出量尚可维持,故血压和脉搏一般正常。阻塞演变期间,上述症状、体征间断出现。严重程度增加出现右心衰竭。深部PTE临床表现与急性大面积PTE相似。
3﹒CTPH
不到1%的PTE患者发展为CTPH。但许多CTPH患者并无PTE病史。CTPH的形成可能与急性PTE后肺动脉内血栓未完全溶解,或反复发生PTE而逐渐形成CTPH有关。某些患者呈慢性、进行性肺动脉高压表现,后期出现右心衰竭。影像学检查发现多部位、广分布的肺动脉阻塞,如肺动脉内紧贴血管壁的、环绕或偏心分布的、有钙化倾向的团块状慢性栓塞征象。右心导管检查肺动脉平均压大于20mmHg,活动后大于30mmHg。超声心动图检查显示右心室壁增厚,符合慢性肺源性心脏病诊断标准。
有文献报告,年龄>70岁、并发恶性肿瘤、收缩压降低、呼吸急促、右心室运动不良的PTE患者死亡率高。早期主要死于肺循环阻塞、右心衰竭、心源性休克和全身性低灌注。约10%的PTE患者在出现症状1小时内死亡,25%在7天内死亡,30%在30天内死亡。PTE出现并发症时死亡率增加,如心肺复苏后65%死亡,心源性休克25%死亡,右心衰竭23%死亡,全身低血压15%死亡。此外,血流动力学不稳的PTE患者死亡率高(58%),而稳定者死亡率低(15%)。
(七)诊断
⒈DVT
在临床评估的基础上进行相关实验室检查,可提高正确诊断率。
(1)临床评估:1997年Well等根据临床表现提出DVT评估量表(表8),以此预测发生DVT的可能性。患者双下肢都有症状时,选较严重的一侧评价。
表8DVT临床评估量表
续表
注:评估标准:0分或负值分=低度可能,1~2分=中度可能,≥3分=高度可能。
(2)实验室检查:临床评估DVT可能性为中度或高度的患者应进一步行以下实验室检查,以确定或排除DVT。
1)筛选试验:血浆D‐二聚体测定(D‐dimer testing):酶联免疫吸附法(ELISA)检测的阳性率>99%。急性DVT时D‐二聚体多>500μg/L,故如果D‐二聚体<500μg/L可除外诊断。
阻抗容积描记法(impedance plethysmography,IPG)和静脉血流描记法(phleborheography,PRG):前者采用皮肤电极,后者使用充气袖带,测量生理变化条件下的静脉容积变化。静脉阻塞时,随呼吸或袖带充气、放气而起伏的容积波幅减小。该项检查对近端深静脉血栓形成的检出率为90%。
2)确诊试验:超声波检查(ultrasonography)或加压超声波检查(compression ultrasonography):前者被认为是最好的无创检查方法,对近端DVT的检出敏感度和特异度均为97%,对有症状的小腿DVT检出敏感度为75%。后者用探头压迫静脉,静脉腔因压迫而血流信号消失,提示无血栓;虽然静脉腔内无血流信号,但可探及血栓回声,且静脉不能被压陷,血管腔增宽,提示血栓形成。该技术对下肢近端静脉血栓的检出率>95%。高度怀疑者第一次检查阴性时,相隔5~7天后复查。
多普勒超声(doppler ultrasound)或彩色多普勒超声(color doppler ultrasound)检查:前者可根据多普勒信号判断血流特点。正常的静脉血流自然流畅,并有节律性,压迫探头远端则血流加大。当节律消失和血流不连续时,表明静脉回流受阻。后者可根据绿色血流图像来显示静脉血流状态。
放射性核素下肢静脉显像(radionuclide venography,RDV):包括放射性纤维蛋白原实验(如125碘纤维蛋白原扫描)和放射性核素静脉造影两种方法。与超声相反,该项检查对远端(腓肠肌)深静脉血栓形成的检出率高达90%。
螺旋CT静脉造影(computed tomovenography,CTV):是近年来新的DVT检测方法,多层螺旋CT肺动脉造影(computed tomographic pulmonary arteriography,CTPA)不需要另外添加造影剂,便可同时检查腹部、盆腔和下肢深静脉情况。
磁共振静脉造影(magnetic resonance venography,MRV):可同时显示双下肢静脉,并能准确地确定盆腔和下腔静脉血栓位置,具有鉴别急、慢性血栓的价值。对有症状的急性DVT诊断敏感性和特异性高达90%~100%。
X线静脉造影(contrast venography,CV):是定位、定性诊断的“金标准”,不仅可判断是否存在血栓、血栓位置、血栓范围、血栓形态和静脉侧支循环情况,还有检验其他检测方法的价值。但该技术有创伤、过敏和血栓形成的危险。
2﹒PTE诊断
诊断程序包括临床评估、疑诊、确诊和寻找病因几个步骤。
(1)临床评估:通过临床评估帮助判断PTE可能性(表9)。
表9临床评估
(2)疑诊:中度或高度可能PTE的患者需进行以下检查,包括血气分析、心电图和Х线胸部平片。心电图和Х线胸部平片异常是可阙如的、非特异性的、暂时或迟发的,不能用于确诊。血气分析对判定PTE可能性大小非常重要,血气分析正常不能排除PTE,但出现低氧血症或低碳酸血症则可高度怀疑PTE。
(3)确诊:疑诊PTE患者需根据血流动力学情况选择下一步检查项目:
1)血流动力学不稳的患者:①怀疑大面积PTE的患者,尤其是心血管系统功能衰竭者,需在床旁迅速展开经胸超声心动图检查,以排除其他表现相类的疾病。若在肺中央动脉或右心室内发现可凝血块则可确诊。左心室收缩功能正常的休克患者出现右心衰竭支持PTE诊断,但不能确诊。经胸超声心动图显示其他原因无法解释的右心室壁张力增高,但未发现凝血块时,需床旁立即复查经食管超声心动图。肺动脉内发现血栓对PTE诊断具有很高特异性,若诊断与临床表现相符,无需其他检查即刻开始治疗;②经胸超声心动图无法实施,或无阳性发现,或不能确诊时尽早行螺旋CT或肺血管造影检查。
2)血流动力学稳定患者:难点在于设计一套合乎逻辑的检查流程,以快速高效地明确诊断和评估预后。以下方法可供参考:①不能明确PTE诊断时寻找DVT证据,特别对于既怀疑PTE又怀疑DVT的患者首选。一旦DVT确诊,即可抗凝治疗,因为血流动力学稳定患者的PTE治疗与DVT相同。有PTE病史或慢性心肺疾病患者,下肢静脉成像可作为初选检查。若检查结果阴性或无法确诊时进行下一步检查;②PTE可能性较低的门诊患者,若D‐二聚体正常,则可排除血栓栓塞症,无需进一步检查。临床可能性评估和D‐二聚体检测联合应用是快速、方便和节省费用的方法。但老年患者和住院患者D‐二聚体增高并无特异性;③约1/3可疑PTE患者经放射性肺通气/灌注扫描可排除诊断。临床评估可能性与通气/灌注扫描结合高度提示PTE时立即开始治疗,无需进一步检查。临床评估PTE可能性与通气/灌注扫描结果不一致时,需进一步检查。临床评估为中度可能性,肺部扫描不能确诊,反复下肢静脉检查(间隔1周以上)正常,又无潜在心肺疾病时,无需长期抗凝。若静脉壁清晰光滑,推测患者近期不会出现致死性PTE。心肺疾病患者,仅中等大小栓子便可致命,需用更明确的检查方法判断是否存在PTE;④螺旋CT肺部通气/灌注扫描并非确诊检查,对CTPA患者应作为初检的影像学检查之一,尤其是未能明确诊断的高发人群(如所有住院患者、放射性肺通气/灌注扫描异常患者和慢性阻塞性肺病患者)。螺旋CT肺动脉造影阳性患者,无需进一步检查。发现肺亚段动脉内血栓,也无需其他检查即可确诊。若临床评估高度可能而CTPA检查结果阴性时,应行下肢影像学检查以确定是否存在DVT。若临床评估高度可能而检查阴性时,行血管造影检查。后者直接征象为肺动脉内低密度充盈缺损,部分或完全包围在不透光的血流之间(轨道征),或称完全性充盈缺损,远端血管不显影;间接征象为肺野内楔形密度增高影,条带状高密度区或盘状肺不张,肺中心动脉扩张及远端血管分支减少或消失;⑤MRI肺动脉造影(MRPA)对肺段以上肺动脉内血栓诊断敏感性和特异性均较高。也可用于对造影剂过敏的患者;⑥即使肺部和下肢无诊断性证据,肺血管造影也能确定临床评估高度可能的患者是否为PTE。对提示PTE但临床评估PTE低度可能的患者偶尔也用其他检查。对抗凝风险性较高或怀疑栓塞复发而又缺乏肯定的VTE证据的再次住院患者,适用肺血管造影。某些特殊原因必须确诊时,血管造影在其他一系列检查无法实施的情况下作为首选,如定期手术或地理位置不允许时。
综上所述,当肺血管造影正常;血流灌注成像正常;多层螺旋CT肺动脉造影正常;MRI肺动脉造影正常;血流灌注扫描显示低度可能和临床评估低度可能;D‐二聚体水平正常和临床评估可能性低;单探头螺旋CTPA和加压超声(或CT静脉造影)正常;非诊断性肺部扫描及一系列下肢检查结果正常时,可排除PTE。反之,肺血管造影显示血管内充盈缺损;螺旋CTPA显示血管内充盈缺损;MRI肺动脉造影显示血管内充盈缺损;放射性肺通气/灌注扫描显示高度可能和临床评估显示中度或高度可能;无诊断性扫描或螺旋CTPA证据但有明显的急性DVT的证据时,可确诊PTE。
3﹒PTE病因诊断
对某些患者只要疑诊PTE,无论有否DVT症状,均应详细体检,并进行超声、放射核素、X线静脉造影、CT静脉造影、MRI静脉造影、肢体阻抗容积图(IPG)检查,以帮助明确是否存在DVT及栓子来源。此外,对有血栓形成倾向的患者,尤其是40岁以下患者,应行与栓塞相关的检查。50岁以下复发性PTE或有突出VTE家族史患者,应考虑易栓症可能。不明原因的PTE患者,应对隐源性肿瘤进行筛查。
(八)VTE治疗
2004年第7届美国胸科医师学会(American College of Chest Physician,ACCP)静脉血栓栓塞症治疗会议——循证指南推荐VTE治疗方案如下:
1﹒急性下肢DVT治疗
分为初期治疗和长期治疗。
初期治疗:主要包括抗凝方案(表10)、溶栓方案(表11)和其他治疗方案(表12)。
表10DVT初期治疗抗凝方案
表11DVT初期治疗溶栓方案
表12其他DVT初期治疗方案
(2)长期治疗(long‐term treatment)因治疗的持续时间和强度不足可导致DVT的持续进展和临床血栓栓塞事件的复发率增高(15%~50%),故急性DVT患者需长期、中等强度的抗凝治疗(表13)。
表13DVT长期治疗抗凝方案
*应考虑无限期抗凝治疗
2﹒PTS治疗
DVT发病2年内,可用弹力加压长筒袜(graduated compression stockings,GCS)在踝关节处加压30~40mmHg,预防PTS。当PTS引起下肢严重水肿患者可用间断性肺加压治疗(intermittent pneumatic compression,IPC),轻度水肿患者用弹力加压长筒袜治疗或芦丁(rutosides)治疗。
3﹒PTE治疗
PTE与DVT治疗方案相似,分为初期治疗(表14)和长期治疗。
初期治疗:
表14PTE初期治疗题
(2)长期治疗:因治疗的时间和强度不足可导致VTE持续进展和血栓栓塞事件高复发(20%~50%),故PTE患者需长期抗凝治疗。维生素K抗凝剂治疗与DVT相同。低分子肝素对多数PTE合并癌症患者,治疗时间至少持续3~6个月。低分子肝素类药物中达肝素钠(200IU/kg,皮下注射,每天1次;1个月后150IU/kg,每天1次)和亭扎肝素钠(175IU/kg,皮下注射,每天1次)被证实长期治疗有效。
4﹒CTPH治疗
对于CTPH患者来说,肺动脉内膜血栓切除术是目前唯一能减轻症状和延长寿命的治疗措施,但有5%~25%(平均在10%)的手术死亡率。术后易出现并发症,如出血、再灌注性肺水肿、持续肺动脉压升高等。在经验丰富的内、外科治疗小组监护条件下,可对慢性肺栓塞相关肺血流动力学异常的CTPH患者行肺动脉内膜血栓切除术。肺动脉内膜血栓切除术后或不宜肺动脉内膜血栓切除术患者,应终生VKA抗凝治疗,维持INR在2.0~3.0。CTPH患者肺动脉内膜血栓切除术前或术中应行下腔静脉滤器植入(VKAs)。
(九)预防
2004年第7届美国胸科医师学会(American College of Chest Physician,ACCP)静脉血栓栓塞症预防会议-循证指南推荐内科VTE预防措施如下:
1﹒立即对收入重症监护病房的患者评估发生VTE风险,并采用相应预防措施。
2﹒入院时存在充血性心力衰竭、严重肺部疾病、卧床、活动性癌症、VTE史、败血症、急性神经科疾病或炎症性肠部疾病患者,用低剂量肝素5000IU,每天2次;或3400IU,每天1次。
3﹒存在VTE风险又有抗凝禁忌患者,采用机械性预防措施(弹力加压长筒袜和间断性肺加压治疗)。
4﹒有出血风险患者,采取机械性预防措施直到出血危险降低。
5﹒ICU内发生中度VTE风险患者(如内科疾病或术后患者),选取LDUH或LMWH预防;高VTE风险患者,选取LMWH预防。
6﹒急性脑梗死患者采用低剂量UFH,或低剂量LMWH更安全有效,且VTE风险和颅内外出血倾向降低。
上述预防措施应注意:机械性预防措施仅在患者有出血危险或辅助预防性抗凝治疗时采用;不能对任何患者单用阿司匹林预防VTE;肾功能受损者特别注意调整从肾脏清除的药物剂量,老年和高出血风险者更应慎用;轴索麻醉或止痛治疗者慎重抗凝。
(十)预后
脑梗死后不加任何干预患者中50%出现有症状的DVT或PTE在3个月内复发。应用肝素和VKA治疗患者,3个月PTE死亡率<10%。PTE快速确诊并立即抗凝治疗后,PTE直接致死率降至2%。VTE的复发率在原发性VTE的或持续存在血栓形成危险因素患者比仅存在短暂危险因素患者高,分别为10%和3%。VTE复发形式通常是初次PTE后再发PTE(60%)以及初次DVT后再发DVT(80%),但引起死亡的VTE复发,PTE为DVT的2~3倍。卒中后的PTE患者1年内死亡率25%。28%的症状性DVT患者在5年内发展为PTS。不到1%的PTE患者发展至CTPH。
四、危重疑难点分析
1﹒本例患者为老年男性,既往有高血压及心房纤颤病史,就诊时脑梗死诊断明确,入院时双下肢静脉曲张,经治疗病情基本平稳,但因左侧偏瘫而一直卧床。自入院第7天开始反复出现类心绞痛样表现,硝酸甘油舌下含化后症状短暂缓解。当出现下肢症状后,考虑到DVT之可能,并进行了适当观察与处理。不过,此时并未明确DVT与PTE的关系。当患者表现出心功能不全以及得到诸多支持PTE证据,如D‐二聚体增高、低氧血症和低碳酸血症、心电图右束支传导阻滞、V1~V4导联ST段压低和T波倒置、床旁胸片示心影增大以及胸部螺旋CT扫描显示双侧肺动脉中心型血栓栓塞时,才确定了PTE的诊断。同时下肢多普勒超声检查显示多处深静脉血栓形成证实了DVT的存在。该患者病情复杂,特别是在心脏疾病的基础上发生PTE,使确定诊断较为困难。由此提示,神经科医师在面对具有诸多VTE危险因素的神经疾病患者,特别是脑血管疾病患者时,需掌握原发心肺疾病与PTE甄别要点,提高PTE的警觉性和识别力,尽早予以治疗。
2﹒本例患者在脑卒中后1周出现PTE和DVT表现。已经证实卒中后1周内患者死亡的主要威胁是脑损害,如脑水肿导致颅内压增高或脑疝,在此期间的治疗措施应主要针对原发疾病。而第2周之后,威胁患者生命的主要原因转为非神经性病症,如肺炎或PTE(2~4周)、致死性心律失常等心源性损害(1个月内)。因此,需特别强调在患者病程的不同时期采取不同的防治重点。
3﹒像许多脑卒中患者一样,本例患者存在诸多VTE危险因素,对此需常规进行VTE危险性评估,一旦VTE确诊,立即制定个体化、规范化和程序化的治疗方案;即便VTE不能确诊,亦应采取积极的预防措施,以降低VTE的发病率、病死率和致残率。
(李红亮)
参考文献
1﹒孙葵葵,王辰,庞宝森,等﹒住院脑卒中患者下肢深静脉血栓形成发病情况分析﹒中华医学杂志,2004,84:637‐641﹒
2﹒徐俊堂﹒肺栓塞的发病率和常见原因﹒临床心电学杂志,2003,12:66‐67﹒
3﹒Arcelus JI,Caprini JA,Monreal M,et al﹒The management and outcome of acute venous thrombo‐embolism:a prospective registry including4011patients﹒J Vasc Surg,2003,38:916‐922﹒
4﹒Bound JV,Wiebers DO,Whisnant JP,et al﹒Mechanisms and timing of deaths from cerebral infarction﹒Stroke,1981,12:474‐477﹒
5﹒Buller HR,Agnelli G,Hull RD,et al﹒Antithrombotic therapy for venous thromboembolic disease:the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy﹒Chest,2004,126:401S‐428S﹒
6﹒Kamphuisen PW,Agnelli G,Sebastianell M﹒Prevention of venous thromboembolism after acute ische‐mic stroke﹒J Thromb Haemost,2005,3:1187‐1194﹒
7﹒Fennerty T﹒The diagnosis of pulmonary embolism﹒BMJ,1997,314:425‐429﹒
8﹒Goldhaber SZ,Elliott CG﹒Acute Pulmonary Embolism:Part I:Epidemiology,Pathophysiology and Diagnosis﹒Circulation,2003,108:2726‐2729﹒
9﹒Goldhaber SZ,Elliott CG﹒Acute pulmonary embolism:partⅡ:risk stratification,treatment,and prevention﹒Circulation,2003,108:2834‐2838﹒
10﹒Geerts WH,Pineo GF,Heit JA,et al﹒Prevention of venous thromboembolism:the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy﹒Chest,2004,126:338S‐400S﹒
11﹒Haas SK﹒Venous thromboembolic risk and its prevention in hospitalized medical patients,Semin Thromb Hemost,2002,28:577‐584﹒
12﹒Kearon C﹒Natural History of Venous Thromboembolism﹒Circulation,2003,107:122‐130﹒
13﹒Kelly J,Rudd A,Lewis RR,et al﹒Venous thromboembolism after acute ischemic stroke:a prospective study using magnetic resonance direct thrombus imaging﹒Stroke,2004,35:2320‐2325﹒
14﹒Motsch J,Walther A,Bock M,et al﹒Update in the prevention and treatment of deep vein thrombosis and pulmonary embolism﹒Curr Opin Anaesthesiol,2006,19:52‐58﹒
15﹒Pinede L,Ninet J,Duhaut P,et al﹒Comparison of3and6months of oral anticoagulant therapy after a first episode of proximal deep vein thrombosis or pulmonary embolism and comparison of6and12 weeks of therapy after isolated calf deep vein thrombosis﹒Circulation,2001,103:2453‐2460﹒
16﹒Riedel M﹒Diagnosing pulmonary embolism﹒Postgrad Med J,2004,80:309‐319﹒
17﹒Silver FL,Norris JW,Lewis AJ﹒Early mortality following stroke:a prospective review﹒Stroke,1984,15:492‐496﹒
18﹒Skaf E,Stein PD,Beemath A﹒Venous Thromboembolism in Patients With Ischemic and Hemorrhagic Stroke﹒Am J Cardiol,2005,96:1731‐1733﹒
19﹒Skaf E,Stein P,Beemath A﹒Fatal Pulmonary Embolism and Stroke﹒Am J Cardiol,2006,97:1776‐1777﹒
20﹒Viitanen M,Winblad B,Asplund K﹒Autopsy‐verified causes of death after stroke﹒Acta Med Scand,1987,222:401‐408﹒
21﹒Wells PS,Anderson DR,Bormanis J,et al﹒Value of assessment of pretest probability of deep‐vein thrombosis in clinical management﹒Lancet,1997,350:1795‐1798﹒
22﹒Wijdicks EF,Scott JP﹒Pulmonary Embolism Associated With Acute Stroke﹒Mayo Clin Proc,1997,72:297‐300﹒
来源:《危重神经疾病病例研究》
作者:丁建平 王琳 王东育 王全录 叶红
页码:61-62
出版:人民卫生出版社
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号



 会员登录
会员登录

