女子无缘无故右眼肿痛伴视物重影、头痛 一番周折才找到病因
20岁女性,无缘无故出现右侧眼睑红肿、胀痛,伴右眼视物重影,之后红肿逐渐加重,无法睁眼。当地医院考虑“右眼上睑麦粒肿”,给予药物治疗,但右眼红肿痛继续加重。几天后右侧额顶部持续性胀痛,到当地医院复诊。检查提示考虑感染性病变,其他病变待排。为进一步寻求治疗,来到笔者医院“多重耐药菌诊治MDT门诊”。哪里出了问题?
一、病例介绍
患者,女性,20岁,因“右眼肿痛,伴视物重影1个月,头痛1周”于2018年2月7日入院。2018年1月8日起无明显诱因出现右侧眼睑红肿、胀痛,伴右眼视物重影,无畏光、流泪、流脓,无视野缺损,后红肿逐渐加重,无法睁眼。2018年1月24日至当地医院,考虑“右眼上睑麦粒肿”,给予罗红霉素150mg每天2次,左氧氟沙星液滴眼,妥布霉素/地塞米松眼膏涂右眼,右眼红肿痛继续加重。2018年1月31日开始感右侧额顶部持续性胀痛,无头晕、耳鸣,无恶心、呕吐,无畏寒、发热,至当地医院复诊。行眼眶CT(图1)提示:额骨、眉弓范围软组织肿块伴骨质破坏吸收,并提示右大脑额叶脑水肿、出血可能,拟感染性病变首先考虑;头颅MRI(图2)提示:右侧额骨眼眶外上缘骨质破坏伴右侧额部、颞部、眼睑软组织及右眼上直肌肿胀,右侧额叶环形强化灶伴周围水肿,考虑感染性病变,其他病变待排。

图1 术前头颅CT示额骨、眉弓范围软组织肿块伴骨质破坏吸收

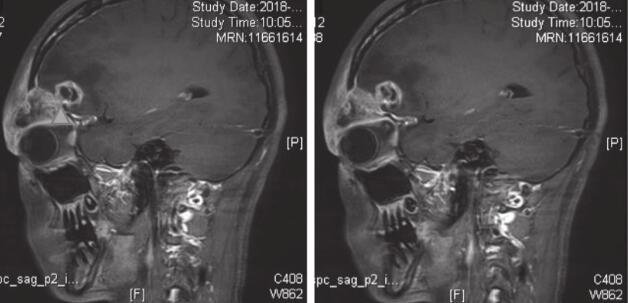
图2 术前头颅MRI
右侧眶上外侧壁及周围软组织内团状混杂信号,内部见囊变坏死区,增强后肿块明显不均匀强化,周围软组织间隙内水肿。右侧额叶内囊实性病灶,增强后实性成分及分隔明显强化,周围可见大片状水肿区
2018年2月7日就诊于我院“多重耐药菌诊治MDT门诊”。查体:头颅无畸形,右侧额窦压痛阳性,左侧额窦无压痛,双侧蝶窦、乳突区无异常,右侧眼睑水肿,红肿,无法睁眼。左瞳孔等大等圆,对光反射灵敏。颈软,无抵抗。生理反射存在,病理反射未引出。查血常规WBC 10.31×109/L,N 67.7%。拟诊“①右眼睑软组织感染;②右额叶肉芽肿:感染可能;肿瘤性疾病待排”收入抗生素研究所病房。既往体健。患者兼职学校图书馆管理员,工作中可能接触发霉图书。
二、讨论:诊断与鉴别诊断
患者,女性,20岁,因“右眼肿痛,伴视物重影1个月,头痛1周”入院。查体:右侧额窦压痛阳性,右侧眼睑水肿,红肿,无法睁眼。右眼眶CT和头颅MRI提示额骨、眉弓范围软组织肿块伴骨质破坏吸收,右侧眶上外侧壁及周围软组织内团状混杂信号,内部见囊变坏死区,增强后肿块明显不均匀强化,周围软组织间隙内水肿。右侧颞肌内条片状强化,右侧咬肌内结节状强化灶。右侧额叶内囊实性病灶,增强后实性成分及分隔明显强化,周围可见大片状水肿区。右侧额软脑膜及硬膜可见强化。影像学比较倾向于真菌性肉芽肿。入院后完善腰穿检查:脑脊液压力150mmH2O,脑脊液颜色:无色,透明度:清,潘氏试验:±,红细胞:14×106/L,白细胞:2×106/L,脑脊液糖:3.3mmol/L,脑脊液氯:119mmol/L↓,脑脊液蛋白:249mg/L。HIV阴性。G试验、GM试验、隐球菌乳胶凝集试验均阴性。淋巴细胞亚群监测未见明显异常。临床患者既往体健,无免疫缺陷等真菌感染宿主因素,G试验、GM试验等均阴性,故入院时临床考虑真菌感染依据不足,感染性病变中,首先考虑社区获得性脑脓肿可能,病原菌尚不明确。患者亚急性病程,入院前无发热,血白细胞无明显升高,炎症指标正常,非感染性病变不能完全除外,需手术活检明确诊断。
三、诊治经过
入院后2018年2月8日起予以头孢曲松2.0 g静脉滴注每12小时一次+甲硝唑0.5g静脉滴注每12小时一次治疗。同时联系相关科室取病理明确诊断。2018年2月9日眼科会诊指出:患者眼部大部分病灶在球后,不易活检,眼球前部病灶存在穿刺后伤口不易愈合风险,建议行脑穿刺活检。2018年2月8日及2018年2月11日先后两次出现发热,并感头痛,加用20%甘露醇125ml静脉滴注每12小时一次降颅压治疗,头痛缓解。2018年2月13日转神经外科行全麻下病变组织活检术,术中取右侧眉弓切口进入,切开肌肉后见病灶,灰红色,疏松,血供一般,质地软,病灶向深部侵犯骨质,取部分病变组织送冷冻,提示(眶上皮下)大量以中性粒细胞为主的炎性细胞浸润,伴类上皮反应,及朗格汉斯样多核巨细胞反应。再取部分病变组织送病理,培养及二代测序等。2018年2月14日转回抗生素研究所病房,再次出现发热、头痛,考虑手术后发热,需兼顾院内感染相关细菌;2018年2月16日调整抗感染方案:停用上述抗生素,换用哌拉西林/他唑巴坦4.5g每8小时一次,并将20%甘露醇125ml加量至每8小时一次降颅压治疗,患者体温逐渐下降;2018年2月20日体温平,头痛逐渐缓解,右侧眼睑皮肤红肿逐渐改善,略能睁眼,病情好转。期间血、脑脊液、手术活检组织培养均回报阴性,术中标本病原学二代测序阴性。术后2018年2月26日复查MRI(图3):右侧眶上外侧壁及周围软组织水肿略有吸收,右额异常强化灶略有增大。2018年2月26日手术病理结果:(右侧眶上皮下)朗格汉斯组织细胞增生症。故2018年2月26日起停抗感染治疗。
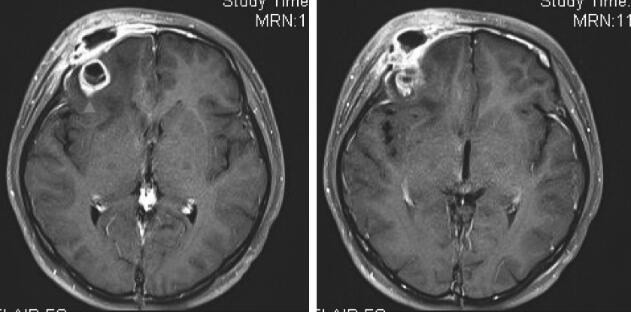
图3 术后2周复查MRI
右侧眶上外侧壁及周围软组织水肿略有吸收,右额异常强化灶略有增大
四、病理结果
朗格汉斯组织细胞增生症(Langerhans cell histiocytosis,LCH)(图4、图5)。
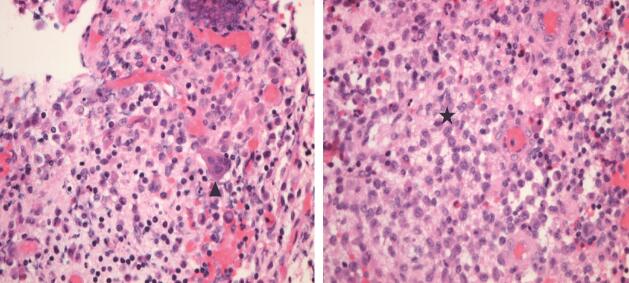
图4 病变组织HE染色病理片可见大量组织细胞,镜下视野上方示多核巨细胞,镜下视野下方示典型朗格汉斯细胞,“咖啡豆”样细胞核(细胞核切迹深),胞质淡染
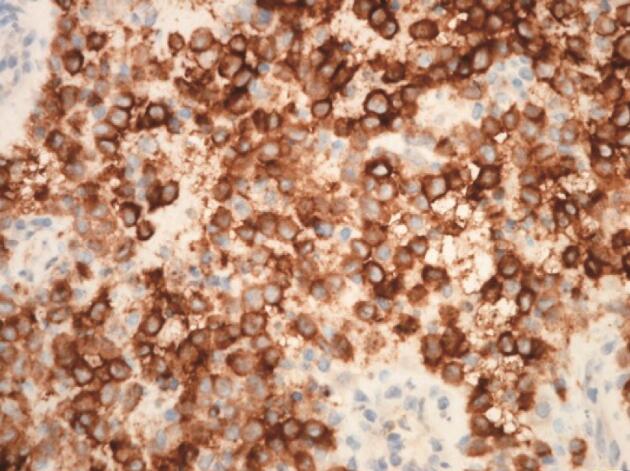
图5 病变组织免疫组化染色见到大量胞质CD1a染色阳性的组织细胞
五、诊治建议
血液科会诊:建议①完善全身PET-CT检查,骨髓穿刺+活检,眼底、视野检查等;②完善检查后转至血液科进一步治疗。检查结果如下:
1.PET
禁食状态下,静脉注射18F-FDG 1.5小时行PET-CT显像。大脑皮质内放射性分布均匀,双侧顶叶、颞叶、枕叶放射性分布对称,双侧基底节、丘脑、双侧小脑放射性分布对称,未见明显放射性摄取增高或减低灶。眼眶部显示清晰,CT示右侧额骨近颅底处骨质改变,伴周围软组织影形成,向下累及上眼睑,向上累及前颅窝;右侧额叶内囊实性病灶,PET示其放射性摄取不均匀增高,SUV最大值为8.0,PET示眼球未见放射性摄取异常增高灶。前纵隔结节影,大小约1cm,伴放射性摄取增高,SUV最大值为3.6。结合病史,考虑炎性增殖性病变可能大。余左侧颌下及右肺门淋巴结FDG代谢增高,考虑为炎症,建议随访。
2.骨髓穿刺+活检
骨髓象未见明显异常。
3.眼底、视野等检查
未见明显异常。
六、专家点评
1. 对于此类疑难病例,多学科合作重要性凸显。这例病例在神经外科团队帮助下,手术取得活检组织标本最为关键:一方面可送病理检查明确诊断,另一方面标本病原学培养和二代测序,有助于感染性疾病的精准诊断。
2. 该病例影像学检查提示病灶累及范围较广,右侧眼睑皮下软组织、右侧额骨、右侧额叶,结合患者在图书馆工作,有可能接触发霉图书的病史,在无病理明确诊断前倾向于感染性疾病,尤其是侵袭性真菌感染;由于临床缺乏真菌感染依据,且患者经济拮据,故未予以诊断性抗真菌治疗。反观之,深部真菌感染的诊断,临床依据如患者是否有免疫缺陷因素亦十分重要。
3. LCH是一组以免疫表型和功能不成熟的朗格汉斯细胞克隆性增殖为特征的疾病,临床表现可从单纯骨质破坏至多器官(皮肤软组织、肺、肝、脾、骨髓、眼、中枢神经系统等)病变。确诊依赖病理,受累组织免疫组化染色见到CD1a和(或)朗格素阳性的组织细胞是LCH的“金标准”。
4. LCH的治疗以化疗为首要手段,根据受累器官多少、是否有危险器官(肝、脾、骨髓)受累对疾病进行分组,不同组化疗方案不同,故在病理明确诊断后,进一步PET-CT、骨髓穿刺活检、眼科相关检查全面评估病情,供血液科专科医生参考,制定精准化疗方案。
(作者:秦晓华 审稿人:王明贵)
(环球医学编辑:余霞霞)
来源:《神经系统肿瘤病例析评:华山医院多学科诊疗团队临床病例精粹》
作者:毛颖 吴劲松 梁晓华
页码:280-285
出版:人民卫生出版社
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号



 会员登录
会员登录

