胸内甲状腺肿合并甲状腺乳头状癌一例
51岁男性因体检发现甲状腺肿物3周入院。如何诊治?是否需要手术?
【病例简介】
患者男性,51岁。因体检发现甲状腺肿物3周于2017年3月23日收住院。3周前患者家属发现患者颈部肿胀,无声音嘶哑,无吞咽和呼吸困难。在当地医院检查,颈部超声示:甲状腺右叶囊实性混合结节,甲状腺左叶多发结节,结节性甲状腺肿可能;甲状腺左叶实性结节,建议手术治疗。为进一步诊治,于2017年3月10日来本院就诊。做颈胸部CT示:①甲状腺右叶肿物,伸入纵隔,腺瘤?结节性甲状腺肿伴腺瘤样增生?②颈部多发淋巴结肿大,良性可能大。颈部超声示:①甲状腺右叶囊实性肿物,倾向良性;甲状腺左叶上极含钙化实性结节,建议密切随访或结合穿刺;余囊实性结节,倾向良性。②双侧颈部淋巴结肿大。为手术治疗,于2017年3月23日以“胸骨后甲状腺肿”收住院。患者近期自觉气短加重,低头或活动后明显,体重无明显变化。
既往史:否认高血压、糖尿病、冠心病等慢性疾病病史,否认肝炎、结核等传染性疾病病史。家族史:其姐姐患甲状腺癌,健在;否认其他肿瘤史及遗传病史。
【影像学及实验室检查】
1.2017年3月16日颈部超声
甲状腺右叶体积明显增大,下极探及混合回声肿物,约7.7cm×4.7cm,边界尚清,CDFI探及少许血流信号(图1);甲状腺峡部未见明确占位;甲状腺左叶探及多个混合回声结节,大者位于中部偏上极,约1.0cm×0.8cm,边界清楚,CDFI探及少许血流信号;另甲状腺左叶上极探及低回声结节,范围约0.7cm×0.5cm,边界欠清楚,回声不均,可探及点片状强回声,CDFI探及少许血流信号;双侧中颈部探及低回声结节,右侧大者约1.0cm×0.6cm,左侧大者约1.3cm×0.8cm,边界清楚,淋巴门结构显示欠清楚,CDFI探及少许门样血流信号,余双颈部及锁骨上未见明确异常肿大淋巴结。
超声诊断:
(1)甲状腺右叶囊实性肿物,倾向良性。
(2)甲状腺左叶上极含钙化实性结节,建议密切随访或结合穿刺;余囊实性结节,倾向良性。
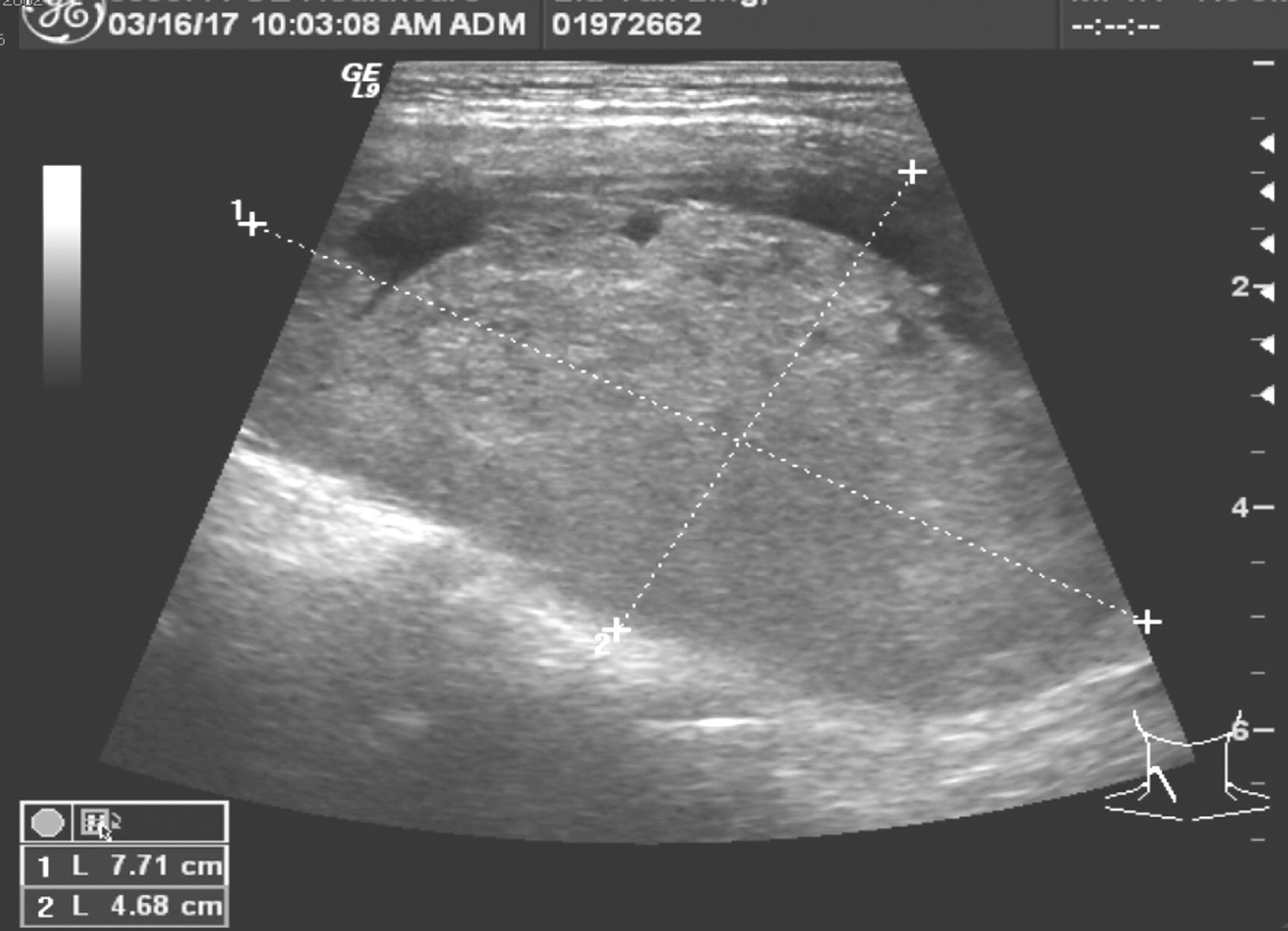
图1 颈部超声示甲状腺右叶下极肿物
(3)双侧颈部淋巴结,定期复查。
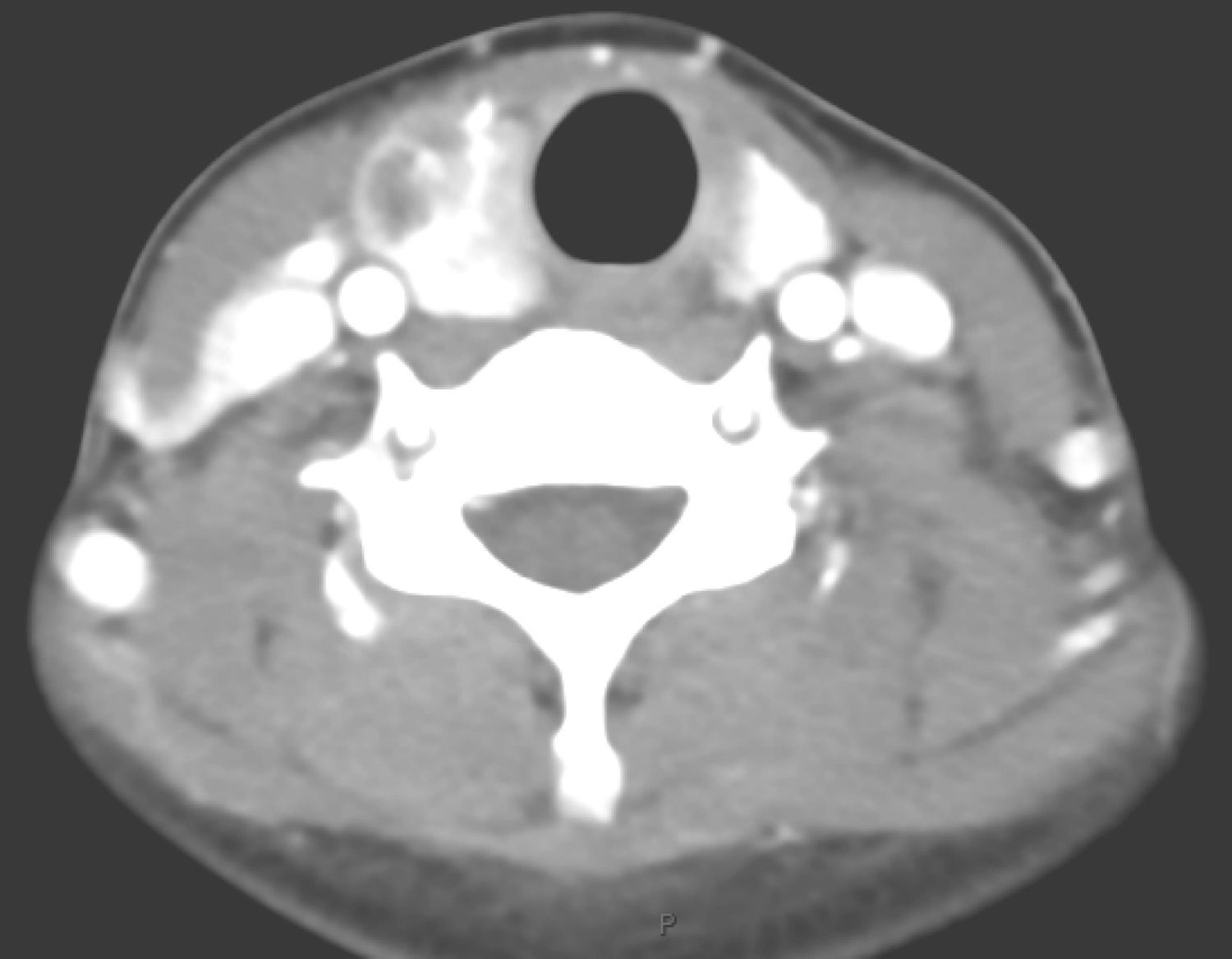
2.2017年3月10日颈胸部CT
甲状腺增大,其内多发结节及肿物,以右侧病变明显,约5.2cm×6.7cm,边界清楚,部分伸入纵隔,增强后实质性成分中等略不均匀强化,部分区域可见坏死(图2)。双侧颈深链及颈后三角区可见多发淋巴结肿大,大者短径约0.8cm,锁骨上、纵隔未见明确肿大淋巴结。右下肺条索,余肺内未见明确异常,心包、胸腔未见积液。
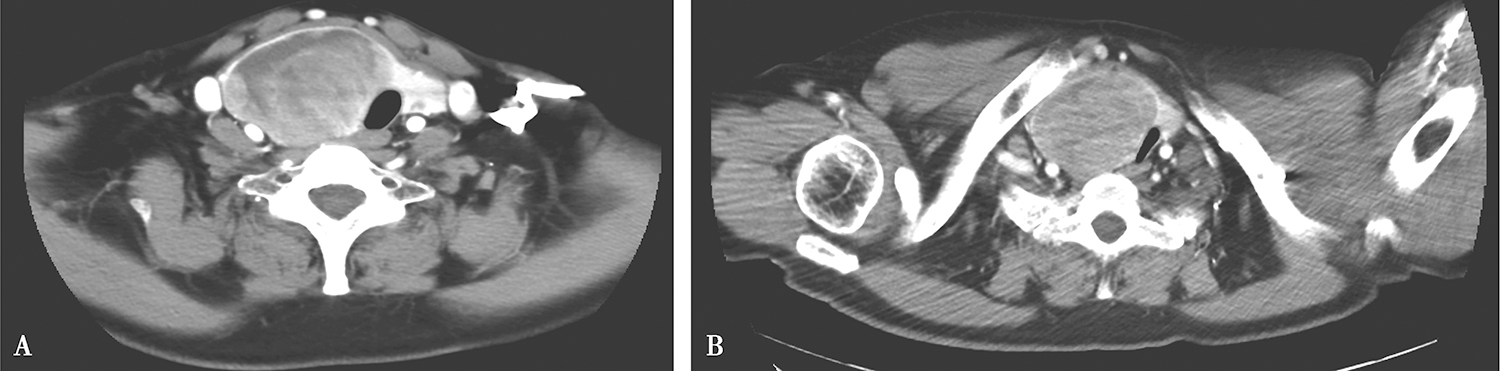
图2 颈部增强CT示甲状腺右叶肿物部分伸入上纵隔
影像学诊断:
(1)甲状腺右叶肿物,伸入纵隔,腺瘤?结节性甲状腺肿伴腺瘤样增生?
(2)颈部多发淋巴结肿大,良性可能大。
(3)右下肺慢性炎性条索。
【入院诊断】
胸内甲状腺肿。
【治疗经过】
2017年3月26日全麻下做甲状腺全切除+左颈部Ⅵ区淋巴结清扫术。
手术过程:患者平卧位,麻醉成功后,常规消毒铺巾,颈前领式切口,颈阔肌下翻皮瓣,切开颈白线,分离颈前肌群,游离双侧甲状腺,探查见甲状腺右叶一巨大肿物,大小约7.0cm×8.0cm,边界清楚,包膜完整,质韧,部分肿物伸入胸骨后达上纵隔;左叶上极见一枚结节约0.5cm,质硬。即做甲状腺全切除+左颈部Ⅵ区淋巴结清扫术。创面彻底止血后放置引流管,逐层关闭术腔,手术顺利。患者清醒后拔除气管插管,安返病房。
【术后处理】
1.密切监测生命体征。
2.注意伤口及引流情况,引流量每日少于10ml可拔除引流管。
3.补钙,以预防暂时性甲状旁腺功能低下引起的低钙血症。
4.术后口服左甲状腺素内分泌替代和抑制治疗。
5.术后第1天(2017年3月27日)甲状旁腺素(PTH)13.82pg/ml,血钙2.18mmol/L。
【术后病理】
(甲状腺右叶及峡部)甲状腺组织呈结节性甲状腺肿,伴腺瘤样增生;局灶滤泡上皮异型增生,形态符合滤泡型乳头状癌,镜下最大径0.2cm,未累及甲状腺被膜外组织。
(甲状腺左叶)甲状腺组呈结节性甲状腺肿,伴腺瘤样增生;散在多灶滤泡上皮增生活跃,结合免疫组化结果,诊断恶性证据不足。
(左气管食管沟淋巴结)未见转移癌(0/5)免疫组化结果显示:BRAF-V600E(-),CK19(++),TTF1(+++),Ki-67(+,密集区约2%)。pTNM分期:pT1N0。
【术后随诊】
2017年6月9日甲状腺功能:促甲状腺素(TSH)0.21μIU/ml,甲状旁腺素(PTH)60.14pg/ml,甲状腺球蛋白(TG)0.19ng/ml。
【专家点评】
文献报道结节性甲状腺肿合并甲状腺癌的发生率既往为5%~10%,而近期报道高达8.6%~22%;尸检报告进一步证实了结节性甲状腺肿合并甲状腺癌的发生率稳步上升,自2003年6%上升至2012年20%。确诊的主要手段是高分辨率的超声检查,其准确率取决于肿瘤的大小、医师的经验和耐心细致的检查,高分辨率的超声检查,成人甲状腺结节报告发病率为68%(Guth,2009)。目前,结节性甲状腺肿的外科治疗一直存在争议,争议主要集中在要不要手术干预、什么情况下手术干预及手术切除的范围。2012年中国版《甲状腺结节和分化型甲状腺癌诊治指南》对良性甲状腺结节出现下述情况推荐手术治疗:①出现与结节明显相关的局部压迫症状;②合并甲状腺功能亢进,内科治疗无效者;③肿物位于胸骨后或纵隔内;④结节进行性生长,临床考虑有恶变倾向或合并甲状腺癌高危因素。因外观或思想顾虑过重影响正常生活而强烈要求手术者,可作为手术的相对适应证。其手术原则是在彻底切除甲状腺结节的同时,尽量保留正常甲状腺组织。建议慎重使用全/近全甲状腺切除术式。后者的适应证为:结节弥漫性分布于双侧甲状腺,导致术中难以保留较多正常甲状腺组织。术中应注意保护甲状旁腺和喉返神经。
该患者为一例典型的结节性甲状腺肿,右叶结节明显增大,通过胸骨后伸入上纵隔,压迫气管,且左叶上极超声显示具有潜在的恶性可能,具备明确的手术指征,选择了甲状腺全切除、左气管食管沟淋巴结清扫。术后病理为(甲状腺右叶及峡部)甲状腺组织呈结节性甲状腺肿,伴腺瘤样增生;局灶滤泡上皮异型增生,形态符合滤泡型乳头状癌,镜下最大径0.2cm,未累及甲状腺被膜外组织;(甲状腺左叶)甲状腺组织呈结节性甲状腺肿,伴腺瘤样增生;散在多灶滤泡上皮增生活跃,结合免疫组化结果,诊断恶性证据不足;(左气管食管沟淋巴结)未见转移癌(0/5)。该患者如果术前做超声引导下FNAB或术中冰冻病理检查,也许就可以避免左气管食管沟淋巴结清扫,因此,对影像学检查怀疑恶性的甲状腺结节,建议术前做超声引导下FNAB或术中冰冻病理检查,避免过度治疗以及过度治疗带来的并发症。
颈部淋巴结转移是分化型甲状腺癌患者(尤其是≥45岁者)复发率增高和生存率降低的危险因素。20%~90%的分化型甲状腺癌患者在确诊时即存在颈部淋巴结转移,多发生于颈部中央区。28%~33%的颈部淋巴结转移在术前影像学和术中检查时未被发现,而是在预防性中央区淋巴结清扫后得到诊断,并因此改变了分化型甲状腺癌的分期术后处理方案。因此,2012年中国版《甲状腺结节和分化型甲状腺癌诊治指南》建议分化型甲状腺癌术中在有效保留甲状旁腺和喉返神经的情况下,行病灶同侧中央区淋巴结清扫术。而2015年ATA成人甲状腺结节和分化型甲状腺癌的管理指南对肿瘤较小(T1或T2)、无外侵和临床淋巴结阴性的甲状腺乳头状癌不推荐预防性中央区淋巴结清扫。NCCN指南在过去对cN0患者均建议预防性中央区淋巴结清扫,而NCCN指南2018.V1不推荐预防性中央区淋巴结清扫。由此可以看出,对甲状腺微小乳头状癌的中央区淋巴结的处理,目前仍未达成共识,但作者认为,如果术中确诊为甲状腺微小乳头状癌,在确保甲状旁腺功能的前提下,建议行同侧预防性中央区淋巴结清扫,避免在术后的随诊中发现区域淋巴结肿大引起的恐惧和担心。该患者术后病理发现甲状腺右叶局灶滤泡上皮异型增生,形态符合滤泡型乳头状癌,镜下最大径0.2cm,且未累及甲状腺被膜外组织,故未再二次手术行预防性中央区淋巴结清扫,而给予随诊观察。
结节性甲状腺肿接受甲状腺全切术者,2012年中国版《甲状腺结节和分化型甲状腺癌诊治指南》推荐术后即开始左甲状腺素(L-T4)替代治疗,此后定期监测甲状腺功能,保持TSH水平在正常范围;不建议TSH抑制治疗。TSH抑制治疗的原理是:应用L-T4将血清TSH水平抑制到正常低限甚至低限以下,以求通过抑制TSH对甲状腺细胞的促生长作用,达到缩小甲状腺结节的目的。疗效方面:在碘缺乏地区,TSH抑制治疗可能有助于缩小结节、预防新结节出现、缩小结节性甲状腺肿的体积;在非缺碘地区,TSH抑制治疗虽也可能缩小结节,但其长期疗效不确切,停药后可能出现结节再生长;TSH部分抑制方案(TSH控制于正常范围下限,即0.4~0.6mU/L)与TSH完全抑制方案(TSH控制于<0.1mU/L)相比,减小结节体积的效能相似。不良反应方面:长期抑制TSH可导致亚临床甲亢(TSH降低,FT3和FT4正常),引发不适症状和一些不良反应(如心率增快、心房颤动、左心室增大、心肌收缩性增加、舒张功能受损等),造成绝经后妇女的骨密度(BMD)降低。权衡利弊,不建议常规使用TSH抑制疗法治疗良性甲状腺结节;可在小结节性甲状腺肿的年轻患者中考虑采用;如要使用,目标为TSH部分抑制。该患者为结节性甲状腺肿合并甲状腺微小乳头状癌,且最大直径为0.2cm,局限于腺体内,经分化型甲状腺癌复发风险评估属低危人群,因此,术后TSH水平控制正常值低线即可,5年后控制在正常范围,避免长期TSH抑制带来的负面影响。
知识来源
人卫知识数字服务体系
- 评价此内容
- 我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号

 会员登录
会员登录

