发现右肾上腺占位病变 但双肾区却无叩痛
56岁女性患者,以“发现右肾上腺占位3天”为主诉入院,经查体及影像学检查,该患者最终被诊断为……
【病例介绍】
患者女,56岁,以“发现右肾上腺占位3天”为主诉入院。查体:T:36.6℃,P:76次/分,R:16次/分,BP:140/83mm Hg。患者双肾区无叩痛,双侧输尿管走行区未及明显压痛,膀胱区无明显隆起,未及包块,无压痛叩诊无浊音(图1、图2)。

图1 肾脏三维彩超:右肾上腺区见5.2cm×3.9cm实性肿物,边界清,内呈低回声。双肾位置正常,右肾大小约9.9cm×4.5cm,形态规整,皮髓质界限清晰,集合系统未见分离。右肾区未见明显占位性病变。左肾大小约9.9cm×4.5cm,形态规整,皮髓质界限清晰,集合系统未见分离
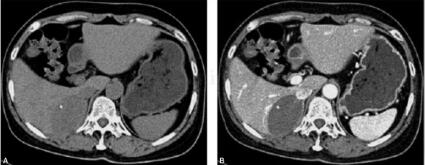
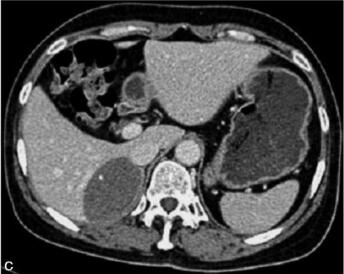
图2 腹部CT平扫及增强。A图:平扫CT;B图:增强CT动脉期;C图:增强CT静脉期。右侧肾上腺区类椭圆形软组织密度影,密度欠均匀,内见点状钙化灶,最大截面约6.1cm×4.3cm,边界清楚,增强扫描未见明显强化
【诊断】
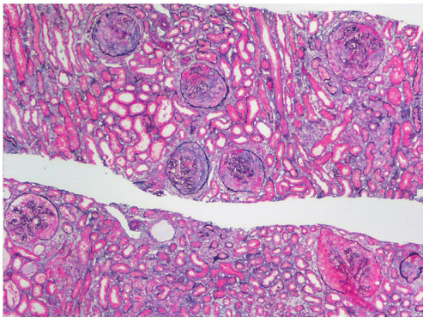
出血性肾上腺囊肿(图3)

图3 出血性肾上腺囊肿
一、概述
肾上腺囊肿是一种较少见的肾上腺良性疾病,尸检中的发病率为0.064%~0.180%。多数肾上腺囊肿无症状,因此临床报道率较低。但随着B超、CT、MRI的广泛应用,小肾上腺囊肿发病率也明显增多,多为体检时偶然发现。肾上腺囊肿占肾上腺肿瘤的5.4%,大部分为良性,在一项对肾上腺囊肿患者的研究中,仅7%的囊肿为恶性。肾上腺囊肿可发生于任何年龄,其中30~60岁最常见。女性多见,男女比例约为1∶2,多为单侧病变。病因复杂,可能与肾上腺淋巴管梗阻、血管畸形、实质肿瘤囊性变或出血坏死有关,也可能与外伤、感染、妊娠有关。
【病理分型及特点】
肾上腺囊肿在组织病理学上分为4种类型:①真性囊肿:即上皮性囊肿,约占9%。内壁为柱状上皮,由胚胎始基残余异常发育而来。②内皮性囊肿:最多见,约占45%,又可分为两型:囊性淋巴管瘤和血管瘤性囊肿。囊性淋巴管瘤,因淋巴管扩张或淋巴管瘤所致,囊液内含乳糜,外观澄清或半透明状;血管瘤性囊肿,因毛细血管扩张所致。③假性囊肿:较多见,约占40%。可继发于良、恶性肿瘤囊性变而致的出血、坏死,如嗜铬细胞瘤、成神经细胞瘤、神经鞘瘤、转移癌等。囊壁由纤维组织构成,无内皮或上皮细胞覆盖,囊内可见分隔带或钙化。④寄生虫性囊肿:约占7%,主要为包虫囊肿,由棘球绦虫所致。囊壁较厚,常有钙化。其他少见的囊肿还包括神经源性迷芽瘤、腺瘤样囊性肿瘤等。
肾上腺出血性囊肿一般分为两种:①肾上腺急慢性炎症、外伤、动脉硬化等原因所致。②肾上腺皮髓质肿瘤包膜内出血或坏死液化囊变而形成的囊肿。病理显微镜下,肾上腺出血性囊肿的囊壁由部分钙化的纤维组织构成,无上皮被覆,其内容可以是浆液性或血性液体,上可见血栓及机化组织。
【临床表现】
肾上腺囊肿为无功能性肿瘤,临床症状多无特征性。临床表现主要取决于囊肿的大小,小的囊肿多数无明显不适,偶然发现,临床症状较轻,体征也不明显。患者多表现为腹痛、腰痛或无任何异常临床表现,极少合并内分泌异常的症状。少数较大的囊肿,因对邻近器官挤压、推挤或囊肿内出血、感染时才出现症状,主要表现为上腹部疼痛不适,腰背疼痛和某些胃肠道症状如恶心、呕吐、饱胀感等,甚至患侧肾脏功能障碍,临床上容易误诊为腹部或腰部疾患。出血性囊肿亦可伴有发热、贫血、急腹痛,发生囊肿内出血、破裂以及并发自发性腹膜后大量出血,可出现休克等症状。较大的囊肿若肾动脉受压迫,血压亦可升高。囊肿还可并发感染,部分肿瘤源性囊肿还有原发病的表现,偶有引起肾上腺功能减退、库欣综合征以及嗜铬细胞瘤等的个例报道。
【治疗】
术前确诊肾上腺囊肿对确定手术指征非常重要,可根据肾上腺囊肿患者的临床表现、囊肿大小、是否有并发症以及原发病的情况等确定治疗方案。
1.肾上腺囊肿直径<4cm,无临床症状的患者需定期复查B超或CT进行随访,若囊肿稳定表示良性,不予手术;若对囊肿性质无法确定,可行囊肿穿刺抽吸活检病理检查,对囊肿的良、恶性进行鉴别。穿刺抽吸的同时还可向囊内注入硬化剂治疗,既能明确囊肿性质又可兼顾治疗。
2.肾上腺囊肿直径>4cm,囊肿出现临床压迫症状、囊肿内部密度发生变化、囊肿具有内分泌功能、囊内出血及不能确定肿物性质(如肿瘤源性囊肿、寄生虫性囊肿不能排除)时的患者,均应手术治疗。如患者在发现囊肿同时,发现有肾上腺肿瘤或其他脏器的肿瘤,如肾癌等,则无论囊肿大小、有无并发症,均应手术治疗。
肾上腺囊肿手术方式主要包括以下几种:肾上腺囊肿抽吸术、开放切除术、腹腔镜下切除术或开窗术以及后腹腔镜手术等。
1.单纯性囊肿可行囊肿去顶或囊肿切除加肾上腺部分切除。
2.有内分泌功能异常或肿瘤囊性变不能排除的囊肿可行肿瘤加肾上腺全切除术。
3.腹腔镜、后腹腔镜手术具有损伤小、出血少、术后恢复快、住院时间短,并发症少,安全性高等优势,近年来已成为肾上腺囊肿的首选的治疗方法。特别是对于体积小、位置深、暴露困难的肾上腺,腹腔镜手术更被认为是金标准。目前腹腔镜肾上腺囊肿手术主要有经腹腔和腹膜后2种途径,现仍多以经腹腔入路为主,但经腹腔手术可能出现术后胃肠功能恢复慢,创面渗出液体引流不畅可致感染、脓肿、肠粘连、肠梗阻等并发症。而后腹腔镜技术虽然增加了手术难度,但在后腹膜手术空间大,减少误伤邻近器官的机会,且解剖关系清楚。
二、影像学表现
肾上腺囊肿病变的诊断方法包括腹部平片、静脉尿路造影(intravenous urography,IVU)、B超、CT、MRI和相关的内分泌检查。20世纪80年代肾上腺囊肿诊断主要采取腹膜后充气造影、IVU等,诊断正确率低且定位不准确。随着B超和CT的应用,诊断的正确率明显提高。
(一)B超
能够分辨2cm以上的囊肿,典型的B超表现为肾上腺区圆形或椭圆形无回声包块,囊壁光滑,边界清晰,囊内出血或感染时,则表现为低或混合回声,但对于周围脏器的关系分辨力较差,易误诊为胰腺、肝脏及肾脏囊肿。
(二)腹部平片
结果多为阴性,诊断价值有限。只有约15%的肾上腺囊肿有囊壁钙化,腹部平片有典型的壳状钙化现象。
(三)IVU
能够显示肾脏向下移位、旋转、受压征象,但肾盏、肾盂引流系统无明显改变,受压严重者可影响同侧肾脏的功能。
(四)CT
表现为肾上腺区域圆形或类圆形占位,边界清晰,密度均匀。肾上腺囊肿壁钙化较多见,Rozenblit报道的肾上腺囊肿中,69%有囊肿壁钙化,而中心钙化仅占19%,因此囊肿壁钙化是肾上腺囊肿的一个特征性表现。若囊肿为水样低密度影,CT值0~20HU,诊断不难;当囊肿的密度增高,CT值高于20 HU,称为高密度囊肿,易误诊为肿瘤。根据组织学结果,囊肿密度主要取决于囊液蛋白、含铁血黄素及钙盐的含量。出血性囊肿呈高密度,囊肿壁增厚,增强后囊壁轻度强化,但囊肿内无强化表现。
(五)MRI
对肾上腺出血性假囊肿和单纯囊肿的鉴别诊断有重要价值。单纯性囊肿MRI典型表现为圆形或类圆形囊性肿物,T1WI为低信号,T2WI为高信号,与其他部位的囊肿相同。动态增强扫描没有对比增强;而出血性囊肿,特别是在出血的亚急性期,由于高铁血红蛋白沉积,MRI表现T1WI和T2WI均高信号。MRI冠状位和矢状位扫描对于确定病变的发生部位,尤其是确定右上腹部位的大囊肿的起源意义较大。
(六)动脉造影
对鉴别诊断亦有一定价值,出血性假囊肿一般表现为肾上腺动脉及其分支包绕肿物,而无新生血管生成,若有新生血管生成的表现,则应怀疑为肿瘤或转移癌。
总之,对于肾上腺出血性囊肿的检出及正确诊断,影像学检查是有效手段,诊断的关键在于定位与定性。定位特点为:①位于肾周间隙内,且位于肾脏上方;②患侧肾脏受压变形下移,但肾盂肾盏保持完整;③因腹侧屏障较背侧薄弱,较大囊肿多向腹侧膨隆,囊肿相邻结构向前移位。定性特点为:①肾上腺区内部密度或信号混杂肿块,边缘光整;②囊肿一般无强化,但囊肿壁可有轻度强化。
三、鉴别诊断
1.定位上肾上腺囊肿应与毗邻的肝、脾、肾和胰腺囊肿相鉴别,当肾上腺囊肿较大时则较难定位。CT对肾上腺囊肿的定位准确性较高,与肾上极囊肿的鉴别,增强后可观察到肾极虽受压,但肾皮质强化后形态完整,皮质密度较肾上腺囊壁密度高。与肝脏右叶囊肿、胰腺囊肿及后腹膜囊性病变的鉴别,主要观察肾上腺是否存在,即使肾上腺受压也能够显示。
2.定性上肾上腺囊肿应与肾上腺实体肿瘤相鉴别
(1)肾上腺皮质癌:CT表现为肾上腺区类圆形或不规则形较大肿块,密度常不均匀,内有坏死或陈旧性出血所致的不规则低密度影区;增强检查时肿瘤实体部分强化,约40%的肿瘤内见散在点状钙化,个别瘤体内有小的脂肪性低密度灶。MRI检查肿块信号不均,呈不均质强化。与有强化的出血性囊肿影像鉴别较困难。
(2)肾上腺嗜铬细胞瘤:典型临床表现为阵发性高血压,24小时尿VMA定量分析有很高的诊断价值。CT表现为一侧肾上腺较大肿块,常因出血坏死而密度不均,增强后肿瘤明显强化。MRI表现颇具特征性,T1WI像信号强度类似肌肉,T2WI像信号明显增高。增强检查时肿瘤实体部分明显持续强化。
(3)肾上腺腺瘤:单侧肾上腺肿块,因富含脂质常接近于水样密度,增强后肿块轻度强化,并迅速消退。
(环球医学编辑:余霞霞)
来源:《疑难病例影像诊断评述》
作者:郭启勇 卢再鸣
页码:164-167
出版:人民卫生出版社
- 评价此内容




 3我要打分
3我要打分
近期推荐
热门关键词
最新会议
- 2013循证医学和实效研究方法学研讨会
- 欧洲心脏病学会年会
- 世界帕金森病和相关疾病2013年会议
- 英国介入放射学学会2013年第25届年会
- 美国血液学会2013年年会
- 美国癫痫学会2013年第67届年会
- 肥胖学会 2013年年会
- 2013年第9届欧洲抗体会议
- 国际精神病学协会 2013年会议
- 妇科肿瘤2013年第18届大会
- 国际创伤压力研究学会2013年第29届…
- 2013年第4届亚太地区骨质疏松症会议
- 皮肤病协会国际2013年会议
- 世界糖尿病2013年大会
- 2013年国际成瘾性药年会
- 彭晓霞---诊断试验的Meta分析
- 武姗姗---累积Meta分析和TSA分析
- 孙凤---Network Meta分析
- 杨智荣---Cochrane综述实战经验分享
- 杨祖耀---疾病频率资料的Meta分析
合作伙伴
Copyright g-medon.com All Rights Reserved 环球医学资讯 未经授权请勿转载!
网络实名:环球医学:京ICP备08004413号-2
关于我们|
我们的服务|版权及责任声明|联系我们
互联网药品信息服务资格证书(京)-经营性-2017-0027
互联网医疗保健信息服务复核同意书 京卫计网审[2015]第0344号
 会员登录
会员登录

